Ранения глаз могут быть непроникающими, проникающими и сквозными.
Непроникающие ранения глаза. Непроникающие ранения могут иметь любую локализацию в капсуле глаза и его вспомогательном аппарате и разнообразные размеры. Эти ранения чаще бывают инфицированными, нередко при них выявляют металлические (магнитные и амагнитные) и неметаллические инородные тела.
Наиболее тяжелыми являются непроникающие ранения в оптической зоне роговицы и захватывающие ее строму. Даже при благоприятном течении они приводят к значительному снижению остроты зрения.
В острой стадии процесса оно обусловлено отеком и помутнением в области ранения, а в последующем стойким помутнением рубцом роговицы в сочетании с неправильным астигматизмом.
В случае инфицированности раны, наличия в ней инородного тела и позднем обращении за помощью глаз может воспаляться, развиваться посттравматический кератит и в процесс вовлекаться сосудистая оболочка — возникает нередко кератоирит или кератоувеит.
Проникающие ранения глаза. Наиболее тяжелыми как по течению, так и по исходам являются проникающие, особенно сквозные ранения глаза. Раны при проникающих ранениях почти всегда (условно всегда) инфицированы, поэтому в них может возникнуть тяжелый воспалительный процесс.
В течении раны большое значение имеют физико-химические свойства ранящих предметов, так как они могут вступать в соединение с тканевыми веществами глаза, распадаться, перерождаться и таким образом вызывать вторичные, подчас необратимые изменения.
Наконец, одними из основных факторов являются массивность и локализация ранения. Наибольшую опасность представляют ранения области центральной ямки и зрительного нерва, которые могут окончиться необратимой слепотой.
Очень тяжело протекают ранения ресничного тела и хрусталика, при которых возникают тяжелые иридоциклиты и катаракты, приводящие к резкому снижению зрения.
Для формулирования диагноза, оценки степени тяжести проникающего ранения глаза, выбора методики хирургической обработки и последующего лечения, а также прогнозирования процесса используют разнообразные схемы классификаций проникающих ранений.
Однако практика показывает, что для унификации четкой диагностики проникающих ранений глаза целесообразна их градация по глубине и массивности поражения, наличию или отсутствию инородного тела (его характер), а также инфицированности.
Кроме того, выбор метода лечения и ожидаемый исход в большой степени зависят от локализации процесса.
В связи с этим целесообразно различать простые проникающие ранения, при которых нарушается целость только наружной оболочки (роговично-склеральная капсула), и сложные, когда поражаются и внутренние структуры глаза (сосудистая оболочка, сетчатка, хрусталик и т. д.).
В свою очередь и при простых, и при сложных ранениях в глаз могут внедряться инородные тела (металлические магнитные и амагнитные, неметаллические). Кроме того, выделяют осложненные проникающие ранения — металлозы, гнойные увеиты, симпатическую офтальмию. По локализации целесообразно различать роговичные, роговичнолимбальные, лимбальные, лимбосклеральные и склеральные ранения глаза (рис. 125). Важно отметить также соответствие ранения оптической или неоптической зоне роговицы.
Диагностика ранения предполагает обязательную проверку остроты и поля зрения (контрольным методом), осмотр области глаза, глазного яблока и его вспомогательного аппарата, обнаружение раневого канала, оценку состояния внутренних структур глаза и офтальмотонуса (осторожно пальпаторно), а также рентгенографию области глазниц в прямой и боковой проекции. В случаях обнаружения инородного тела на обзорном снимке сразу делают снимок для определения локализации инородного тела. Можно проводить также магнитные пробы. Необходимо провести исследование флоры на ее чувствительность к антибиотикам. Диагноз может быть, например, таким: ранение правого глаза, проникающее простое с неметаллическим инородным телом, роговичнолимбальное, или ранение левого глаза проникающее сложное с металлическим магнитным инородным телом, роговичное. Если ранение непроникающее, то диагноз может звучать, например, следующим образом: ранение левого глаза непроникающее, с металлическим амагнитным инородным телом, роговичное.
Простые проникающие ранения встречаются примерно в 20% случаев. Раны могут быть адаптированными и открытыми (неадаптированными, зияющими), с ровными и неровными краями.
Ранения роговицы центральной или нозальной локализации (оптические зоны) всегда сопровождаются значительным снижением остроты зрения: при адаптированных ранах оно меньше, а открытых — больше. Ранения роговицы и склеры всегда приводят к гипотонии глаза.
Важным диагностическим признаком ранения является состояние передней камеры: при ранении роговицы она в свежих случаях, как правило, даже при адаптированных (в первые часы) мелкая, а при ранениях склеры — чрезмерно глубокая.
Сложные проникающие ранения роговицы и склеры встречаются примерпо в 80% случаев. Они почти всегда сопровождаются более или менее выраженным нарушением зрительных функций. В раневом канале нередко ущемлены внутренние структуры глаза.
В рану чаще выпадает сосудистая оболочка (радужка, ресничное тело, хориоидея), а также сетчатка и стекловидное тело, изредка — хрусталик. Однако при ранах небольших размеров (колотые) внутренние структуры глаза не выпадают в рану, сохраняют свою прежнюю локализацию, но оказываются поврежденными.
Наиболее часто (у 20% больных) при проникающих ранениях роговицы повреждается хрусталик и возникает катаракта, а при ранениях склеры могут быть повреждены почти все внутренние оболочки и структуры глазного яблока.
Повреждения внутреннего содержимого глаза могут быть выявлены не сразу, а спустя несколько дней, например, когда рассосутся кровоизлияния.
Установить наличие инородных тел нередко можно с помощью биомикроскопии и офтальмоскопии. Однако при внедрении инородных тел в зоне угла передней камеры и ресничного тела, а также при наличии гемофтальма обнаружить их можно лишь при гонио- и циклоскопии, а также эхографии и рентгенографии.
Рентгенографию области глазниц в двух проекциях (в фас и профиль) осуществляют при любом ранении глаза. При обнаружении инородных тел необходимо установить их локализацию. Если на снимках инородные тела расположены соответственно зоне глазного яблока, то проводят повторную рентгенографию для точного определения локализации.
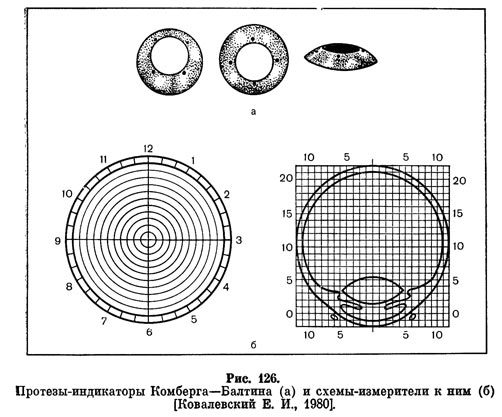
Этот снимок делают с протезом-индикатором Комберга—Балтина (рис. 126).
В тех случаях, когда есть подозрение на внедрение в передний отдел глаза неметаллического инородного тела небольших размеров, выполняют так называемый бесскелетный снимок по Фогту.
С этой целью рентгеновскую пленку в защитной бумаге вставляют в конъюнктивальную полость.
У детей до 3 лет снимки для определения локализации делают, как правило, под общей анестезией ввиду их беспокойного поведения.
Лечение проникающих ранений заключается в срочной хирургической обработке раны под общей анестезией. В современных условиях обработку раны производят с применением микрохирургической техники.
В процессе оперативного вмешательства удаляют инородные тела и производят реконструкцию поврежденных структур (удаление хрусталика, иссечение грыжи стекловидного тела, наложение швов на поврежденную радужку и ресничное тело и др.). На рану роговицы и склеры накладывают частые (через 1 мм) швы для полной ее герметизации.
Парабульбарно вводят антибиотики, кортикостероиды и другие препараты, накладывают бинокулярную асептическую повязку. Перевязки делают ежедневно.
В послеоперационном периоде осуществляют активное общее противомикробное и местное (через каждый час днем) анестезирующее, антибактериальное, противовоспалительное, кровоостанавливающее, регенераторное, нейротрофическое, дезинтоксикационное, десенсибилизирующее лечение. С 3-го дня назначают рассасывающую терапию (лидаза, трипсин, пирогенал, аутогемотерапия, кислород, ультразвук и др.).
Ранения (травма) глаза
Ранения глаза подразделяются на два типа: проникающие и поверхностные.
Непроникающие ранения часто связаны с ударом по глаз веткой, являются следствием ссадины ногтем или укола злакового растения. При этом возникает поверхностная эрозия эпителиального слоя роговицы, что в ряде случаев приводит к развитию кератита. Обычно поверхностные травмы связаны с попаданием в глаз инородного тела.
Причины
Проникающие ранения могут быть обусловлены мелкими частицами металла или стекла, а также прямым воздействием колющих и режущих инструментов. В результате возникает рассечение наружной капсулы глазного яблока, от локализации которого зависит вид ранения (склеральное, лимбальное, роговичное).
Проникающее ранение является тяжелой травмой глаза, которое включает в себя три разновидности, различающиеся по степени повреждения:
- Обычное проникающее ранение, при котором инородный предмет пересекает капсулу однократно.
- Сквозное ранение, при котором имеется входное и выходное отверстия.
- Разрушение глазного яблока, представляющее собой крайнюю степень механического воздействия.
Симптомы
Диагностика
Среди абсолютных критериев для установления диагноза выделяют:
- Наличие сквозной раны.
- Выпадение внутренних оболочек глазного яблока.
- Наличие отверстия в радужной оболочке.
- Присутствие инородного тела внутри глазного яблока.
Сомнительными признаками повреждения являются:
- Низкий тонус глазного яблока.
- Отсутствие или уменьшение глубины глазного яблока.
- Увеличение передней камеры, которое наблюдается при истечении стекловижного тела и ранении склеры.
- Изменение формы зрачка.
- Гематомы внутри глаза.
Для подтверждения диагноза необходимо провести офтальмоскопию, рентгенографию и ультразвуковое исследование.
Первая помощь
Среди неотложных мер при ранении глаза необходимо выделить следующие:
1. Промыть поврежденный глаз раствором антисептика (фурациллин, риванол). Затем можно закапать антибактериальные капли (альбуцид, левомицетин, ципрофарм, вигамокс, тобрадекс, гентамицин).2.
Провести поверхностное обезболивание при помощи раствора лидокаина или новокаина. Для системного применении можно использовать внутримышечное введение анальгина.3. Наложить стерильную салфетку или бинт.4.
Экстренно обратиться к врачу.
Лечение в стационаре
В стационарных условиях выполняют рентгенографию орбиты (две проекции), чтобы исключить наличие инородного тела. Далее выполняют хирургическую обработку ранения. Для этого иссекают поврежденные ткани, стараясь сохранить все жизнеспособные.
Последние вправляют в рану после обеззараживания. Заканчивают манипуляцию ушиванием роговицы или склеры. Далее под конъюнктивальную оболочку вводят внутривенный кортикостероид и антибиотик. Сверху накладывается стерильная повязка.
Для закрепления эффекта назначают внутримышечное введение антибактериального препарата.
Если при рентгенологическом исследовании выявлено наличие инородного тела, то производят его рентгенлокацию по методике Комберга-Балтина.
В ранние сроки обязательно нужно удалить все магнитные металлические осколки (с использованием магнита), так как позднее присоединятся воспалительные явления иридоциклита, что сделает удаление осколков весьма затруднительным. Также позднее извлечение инородных тел увеличивает риск развития осложнении.
Прогноз при лечении ранения глаза в большой степени зависит от полноценной диагностики и оказания своевременной квалифицированной медицинской помощи. Именно поэтому важно обратиться к хорошему врачу.
Выбирая глазную клинику, обратите внимание на уровень оснащения клиники и квалификацию работающей в ней специалистов, ведь именно внимание и опыт врачей клиники позволяют достичь наилучшего результата в лечении заболеваний глаз.
Проникающее ранение глаза :: Симптомы, причины, лечение и шифр по МКБ-10
Проникающее ранение глаза.
Проникающее ранение роговицы
К проникающим ранениям глаза относятся повреждения с нарушением целостности оболочек глазного яблока. Ранение может быть с внедрением и без внедрения инородного тела.
Рана может быть линейной, колотой, размозженной, лоскутной, различных размеров. Края раны могут быть адаптированы, зиять, возможен дефект ткани. Симптомами являются: боль в глазу, светобоязнь, слезотечение, блефароспазм. При пальпации чаще всего выявляются гипотония. Ранения роговицы. При проникающем ранении роговицы чаще всего передняя камера мелкая или отсутствует. Редко в случае очень маленьких ранений передняя камера остается нормальной глубины. Нередко в ране роговицы ущемлена радужная оболочка, которая выбухает над роговицей в виде пузырька. При ранении радужной оболочки отмечается кровотечение в переднюю камеру — гифема, которая может локализоваться в нижнем отделе или занимать всю камеру. При повреждении хрусталика отмечается частичное его помутнение с выпадением в ряде случаев в переднюю камеру хрусталиковых масс. При травме хрусталика и стекловидного тела в ране роговицы могут быть ущемлены радужка, хрусталиковые массы и стекловидное тело. Ранения роговично-склеральной области характеризуются локализацией ран в области лимба с распространением на склеру. При этом покрытие склеральной части раны конъюнктивной создает подчас ложное впечатление о небольшой протяженности ранения. Последующая ревизия раны иногда выявляет распространение раны склеры на экватор. В роговично-склеральной ране могут быть ущемлены радужка, цилиарное тело и сосудистая оболочка, хрусталик и стекловидное тело. Наблюдается кровоизлияние в переднюю камеру и стекловидное тело. Сквозные ранения глазного яблока возникают при проникновении ранящего предмета через все оболочки глаза, имеется входное и выходное отверстия. Входное отверстие может быть в области роговицы или склеры.
Читайте также: Мультифокальные интраокулярные линзы ИОЛ (искусственный хрусталик) — разновидность моделей и правильный подбор
Следует учитывать возможность наличия начала входного отверстия в области верхнего века, когда входное отверстие в склере бывает едва заметным.
Кроме того, нередко не дифференцируется входное отверстие, что наблюдается иногда при ранениях проволокой, гвоздем При обширном сквозном ранении может произойти выпадение оболочек глаза, стекловидного тела.
Нередко наблюдается гифема, кровоизлияние в стекловидное тело, в сетчатку. При обширном ранении (например, лыжной палкой) может развиться ретробульбарная гематома, экзофтальм, резкое снижение зрения.
Проникающие ранения могут быть вызваны режущим или колющим предметом, ушибами, ударом палкой, попаданием в глаз осколка. Рана может ограничиваться роговицей или склерой, может сочетаться с травмой хрусталика, радужки, цилиарного тела, стекловидного тела и сетчатки.
Закапывание дезинфицирующих капель (30% раствор сульфацил-натрия или 0,25% раствора левомицетина), введение в конъюнктивальный свод глазной лекарственной пленки с сульфадиметоксаином или гентамицином, введение ретробульбарно гентамицина или канамицина. Наложение асептической повязки.
Подкожное введение столбнячного анатоксина и внутримышечное введение противостолбнячной сыворотки.
Срочная в офтальмологический стационар, где производится первичная микрохирургическая обработка раны с наложением швов на рану роговицы, склеры, экстракция травмированного хрусталика, вправление радужки, склеры, экстракция травмированного хрусталика, вправление радужки, при показаниях — витрэктомия.
42a96bb5c8a2acfb07fc866444b97bf1 Модератор контента: Васин А.С.
Роговично-склеральные ранения
Роговично-склеральные ранения нередко сопровождаются повреждениями цилиарного тела; возможно его выпадение и ущемление в ране, а также выпадение и ущемление радужной оболочки, гифема — кровоизлияние в переднюю камеру глаза, гемофтальм — кровоизлияние в стекловидное тело. При рогович-но-склеральных ранениях травматическая катаракта развивается реже, чем при ранах роговицы.
Это интересно
Принято выделять 4 степени тяжести ги-фемы. I степень — кровь заполняет переднюю камеру менее чем на 1/3. II степень характеризуется заполнением от 1/3 до 1/2 камеры. При гифеме III степени заполнено более 1 /2 передней камеры. IV степень, «черный глаз» — тсровъ полностью заполняет переднюю камеру.
При ранениях склеры происходит выпадение в рану стекловидного тела, вследствие чего наблюдается глубокая передняя камера глаза. Также нередки выпадения внутренних оболочек глаза, гифема, гемофтальм.
Травматическая катаракта при склеральных ранениях развивается относительно редко.
При сквозных ранах входное отверстие чаще всего оказывается в переднем отделе глазного яблока, а выходное — в заднем. Симптомами сквозного ранения являются глубокая передняя камера, небольшой экзофтальм, небольшое ограничение подвижности глазного яблока, кровоизлияния в толщу век и под конъюнктиву.
При ранениях, проводящих к существенному разрушению глазного яблока, наблюдаются значительные повреждения всех оболочек глаза, сопровождающиеся большой потерей его содержимого. При таких ранениях глаз утрачивает форму. Зачастую подобные ранения сочетаются с обширными повреждениями век, травмами глазницы и придаточных пазух носа.
Очевидно, что проникающие повреждения является более тяжелыми, чем поверхностные. Зачастую проникающие ранения приводят к потере глазного яблока или необратимой слепоте. Кроме того, подобные травмы чаще всего сопровождаются серьезными осложнениями.
Наиболее опасны ранения, при которых в глаз внедряются различные острые предметы (камни, осколки стекла, дерева, металла, пластика и т. д.).
При проникающих ранениях требуется помощь высококвалифицированного специалиста, пострадавший должен быть обязательно и как можно скорее госпитализирован.
В первую очередь, при проникающих ранениях глаз проводятся рентгенографическое обследование глазного яблока и удаление инородного тела, а также делается инъекция противостолбнячной сыворотки. Затем индивидуально подбирается соответствующее лечение.
В случаях, когда очевидно, что лечение не даст результата, глазное яблоко удаляют хирургическим путем.
Кроме того, другими последствиями проникающих ранений глазного яблока могут стать атрофия глаза, отслоение сетчатки, травматическая катаракта, рубцы на поверхности роговицы, помутнение стекловидного тела и т. п.
По количеству обращений на втором месте после повреждений инородными телами находятся тупые травмы, в частности, ушибы глаз.
Особенностью таких травм является то, что целостность оболочек глазного яблока не нарушается, видимых повреждений нет. В течение нескольких часов и даже суток может не наблюдаться каких-либо изменений.
Из симптомов пострадавшие, как правило, отмечают только боль или ощущение давления, распираний. Иногда отмечаются незначительные внешние повреждения.
В ряде случаев могут наблюдаться и такие симптомы, как головокружение, тошнота, головная боль, потеря сознания, отек и гематома век, понижение остроты зрения, нарастающая смешанная инъекция глазного яблока, изменение офтальмотонуса — внутриглазного давления, как в сторону понижения (гипотонии), так и повышения (гипертонии), эрозии конъюнктивы и кровоизлияния в нее.
Нередко пострадавшие не обращаются за помощью к специалисту, так как первое время после получения травмы не происходит ухудшения зрения, однако впоследствии нередко наблюдается постепенное снижение его остроты. Причиной этого выступают различные осложнения, наиболее частыми среди которых выступают отслоение сетчатки, вторичная катаракта, косоглазие, астигматизм.
нередко сопровождаются повреждениями цилиарного тела; возможно его выпадение и ущемление в ране, а также выпадение и ущемление радужной оболочки, гифема — кровоизлияние в переднюю камеру глаза, гемофтальм — кровоизлияние в стекловидное тело. При рогович-но-склеральных ранениях травматическая катаракта развивается реже, чем при ранах роговицы.
Это интересно
Принято выделять 4 степени тяжести гифемы. I степень — кровь заполняет переднюю камеру менее чем на 1/3. II степень характеризуется заполнением от 1/3 до 1/2 камеры. При гифеме III степени заполнено более 1 /2 передней камеры. IV степень, «черный глаз» — тсровъ полностью заполняет переднюю камеру.
При ранениях склеры происходит выпадение в рану стекловидного тела, вследствие чего наблюдается глубокая передняя камера глаза. Также нередки выпадения внутренних оболочек глаза, гифема, гемофтальм.
Травматическая катаракта при склеральных ранениях развивается относительно редко.
При сквозных ранах входное отверстие чаще всего оказывается в переднем отделе глазного яблока, а выходное — в заднем. Симптомами сквозного ранения являются глубокая передняя камера, небольшой экзофтальм, небольшое ограничение подвижности глазного яблока, кровоизлияния в толщу век и под конъюнктиву.
При ранениях, проводящих к существенному разрушению глазного яблока, наблюдаются значительные повреждения всех оболочек глаза, сопровождающиеся большой потерей его содержимого. При таких ранениях глаз утрачивает форму. Зачастую подобные ранения сочетаются с обширными повреждениями век, травмами глазницы и придаточных пазух носа.
Очевидно, что проникающие повреждения является более тяжелыми, чем поверхностные. Зачастую проникающие ранения приводят к потере глазного яблока или необратимой слепоте. Кроме того, подобные травмы чаще всего сопровождаются серьезными осложнениями.
Наиболее опасны ранения, при которых в глаз внедряются различные острые предметы (камни, осколки стекла, дерева, металла, пластика и т. д.).
При проникающих ранениях требуется помощь высококвалифицированного специалиста, пострадавший должен быть обязательно и как можно скорее госпитализирован.
В первую очередь, при проникающих ранениях глаз проводятся рентгенографическое обследование глазного яблока и удаление инородного тела, а также делается инъекция противостолбнячной сыворотки. Затем индивидуально подбирается соответствующее лечение.
В случаях, когда очевидно, что лечение не даст результата, глазное яблоко удаляют хирургическим путем.
Кроме того, другими последствиями проникающих ранений глазного яблока могут стать атрофия глаза, отслоение сетчатки, травматическая катаракта, рубцы на поверхности роговицы, помутнение стекловидного тела и т. п.
По количеству обращений на втором месте после повреждений инородными телами находятся тупые травмы, в частности, ушибы глаз.
Особенностью таких травм является то, что целостность оболочек глазного яблока не нарушается, видимых повреждений нет. В течение нескольких часов и даже суток может не наблюдаться каких-либо изменений.
Из симптомов пострадавшие, как правило, отмечают только боль или ощущение давления, распираний. Иногда отмечаются незначительные внешние повреждения.
В ряде случаев могут наблюдаться и такие симптомы, как головокружение, тошнота, головная боль, потеря сознания, отек и гематома век, понижение остроты зрения, нарастающая смешанная инъекция глазного яблока, изменение офтальмотонуса — внутриглазного давления, как в сторону понижения (гипотонии), так и повышения (гипертонии), эрозии конъюнктивы и кровоизлияния в нее.
Нередко пострадавшие не обращаются за помощью к специалисту, так как первое время после получения травмы не происходит ухудшения зрения, однако впоследствии нередко наблюдается постепенное снижение его остроты. Причиной этого выступают различные осложнения, наиболее частыми среди которых выступают отслоение сетчатки, вторичная катаракта, косоглазие, астигматизм.
Ранения глазного яблока
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я
Ранения глазного яблока могут быть проникающими и непроникающими, с внедрением инородного тела (магнитного, амагнитного) или без него.
Разновидностью проникающего ранения является сквозное, при котором в капсуле глаза имеются два отверстия — входное и выходное. В принципе любое проникающее ранение следует рассматривать как тяжелое и инфицированное.
С точки зрения характеристики тяжести важно подразделение проникающих ранений глаза на простые (повреждена только капсула глаза, т.е.
роговица, склера), сложные (повреждены или выпали в рану внутренние структуры глаза — радужка, цилиарное тело, сосудистая оболочка, стекловидное тело, сетчатка, хрусталик, имеется инородное тело), а также осложненные (металлозы, инфекция, симпатическая офтальмия).
По локализации выделяют в основном роговичные, роговично-склеральные и склеральные ранения. Роговичные проникающие ранения диагностируют по наличию раны, проходящей через все слои роговицы, что хорошо выявляется при биомикроскопии роговичного светового среза, мелкой передней камере (особенно при ущемлении в ране радужки), гипотонии. Нередко отмечаются гифема и повреждение хрусталика.
Для склеральных ранений характерно наличие раны склеры, к которой обычно предлежат или в которую выпадают внутренние оболочки глаза (сосудистая оболочка, стекловидное тело и др.), глубокая передняя камера, а на глазном дне соответственно месту травмы — разрывы сетчатки, ее помутнение и кровоизлияния. Как и при проникающих ранениях другой локализации, отмечается гипотония.
Клиника корнеосклеральных ранений сочетает признаки роговичных и склеральных ранений. Спустя 1-2 дня после ранения в глазу может развиться инфекционный воспалительный процесс в виде гнойного иридоциклита: нарастание смешанной инъекции, появление болей в глазу, преципитатов, задних синехий, гипопиона, эндофтальмита или панофтальмита.
Необходима рентгенологического исследования для диагностики и локализации инородных тел. Здесь необходимо подчеркнуть роль для их обнаружения биомикро-, офтальмо- и гониоскопии, особенно при рентгенонегативных инородных телах.
Среди осложнений проникающих ранений необходимо в первую очередь иметь в виду возможность симпатической офтальмии вялотекущего негнойного воспаления, которое может возникнуть в здоровом глазу при проникающем ранении другого глаза, чаще протекает в виде переднего пластического и серозного увеита, нейроретинита или в смешанной форме. Симпатическая офтальмия может сопровождаться катастрофическим необратимым снижением зрения вплоть до слепоты. Длительное нахождение в глазу металлического инородного тела может сопровождаться клиническими явлениями металлоза (сидероз, халькоз и др.).
В диагностике вид и степень тяжести повреждения, как правило, оценивают применительно к каждой структуре придаточного аппарата глаза и самого глазного яблока. Пример диагноза может быть следующим: рваная рана верхнего века, разрыв верхнего слезного канальца, множественные разрывы конъюнктивы, отрыв медиальной прямой мышцы, непроникающее ранение роговицы правого глаза.
Читайте также: Кавинтон Комфорте — аналоги и заменители
Менее подробно приведенный диагноз может быть сформулирован в процессе амбулаторно-поликлинического обследования и оказания первой врачебной помощи так: непроникающее ранение правого глазного яблока и его придатков.
В случаях ранения глазного яблока диагноз может выглядеть, например, следующим образом: ранение левого глаза проникающее, роговично-склеральное, сложное, с внедрением стеклянного инородного тела.
При постановке диагноза сложного с инородным телом проникающего ранения глаза нет необходимости перечислять вид, размеры и локализацию повреждения каждой внутриглазной структуры (радужки, хрусталика, стекловидного тела и др.), так как в ином случае в характеристику травмы войдут все симптомы, что лишь усложнит формулирование диагноза.
Первая врачебная помощь при проникающих и непроникающих ранениях глаз заключается в следующих мероприятиях:
- закапывание любого анестетика (1 % растворы кокаина или дикаина, тримекаина, 5 % раствор новокаина и др.);
- очищение раны от инородных тел (при ранениях глазного яблока должна быть проявлена чрезвычайная осторожность, так как за инородное тело могут быть приняты выпавшие оболочки!);
- орошение раны слабыми растворами антисептиков (розоватый раствор перманганата калия, раствор фурацилина 1:5000, 1 % раствор борной кислоты и др.);
- закапывание в конъюнктивальный мешок растворов сульфаниламидов, антибиотиков, внутримышечное введение антибиотиков широкого спектра действия;
- наложение бинокулярной асептической повязки с мазевыми основами антибиотиков или сульфаниламидов;
- внутримышечная инъекция викасола, витамина К или внутривенное введение 10 % раствора хлорида кальция, прием внутрь аскорутина;
- детям, ранее иммунизированным в плановом порядке, введение 0,5 мл столбнячного анатоксина. Если ребенок не вакцинировался или прививки проводились более 2 лет назад, дополнительно вводят в другой участок тела 3000 АЕ противостолбнячной сыворотки по Безредке;
- немедленное направление в положении лежа в глазной стационар для проведения специализированного микроофтальмо-хирургического и медикаментозного лечения;
- если нет возможности срочно госпитализировать ребенка, то до отправки в глазной стационар госпитализация в хирургическое отделение или в крайнем случае организация «стационара на дому»;
- в тех случаях, когда больным с ранениями глаза после оказания первой врачебной помощи созданы временные стационарные условия, их целесообразно лечить открытым (бесповязочным) способом, который заключается в так называемом форсированном закапывании медикаментов (каждые 3-5 болезни мин. в течение часа, с часовым перерывом, а затем такие сеансы повторно в течение дня до сна).
На ночь накладывают бинокулярную асептическую повязку; лечение продолжают до отправки в глазной стационар. Закапывают анестетики, антибиотики, сульфаниламиды, салицилаты, витамины.
Лечение небольших ссадин и адаптированных ран век консервативное: ежедневное смазывание 1 % спиртовым раствором бриллиантового зеленого; при необходимости назначают сульфаниламиды и антибиотики внутрь, инсталляции, дезинфицирующие средства. Если же ранение века затрагивает маргинальный край, достаточно велико по размерам, зияет, необходима первичная хирургическая обработка раны под микроскопом с наложением швов, которые снимают не ранее чем на 8-10-й день.
Особого внимания требуют ранения век с повреждением слезных канальцев. В таких случаях производят безотлагательную пластику слезного канальца.
При небольших ранах конъюнктивы, а также адаптированных ранениях глаза длиной не более 2 мм и колотых ранах также проводят консервативное медикаментозное лечение, включающее местное и парентеральное применение антибиотиков и сульфаниламидов, миотиков или мидриатиков (по показаниям), глюкокортикоидов, витаминных и других препаратов в инсталляциях.
При наличии ранений глаза накладывают стерильную повязку на 5-10 дней, которую ежедневно меняют; назначают строгий постельный режим.
При больших по размеру и особенно сложных проникающих ранениях производят хирургическую обработку раны под наркозом с применением современной микрохирургической техники.
Перед операцией берут посев со слизистой оболочки и поверхности раны и определяют чувствительность флоры к антибиотикам.
При необходимости хирургическое лечение включает реконструктивные операции и извлечение инородных тел.
В послеоперационном периоде проводят активную гемостатическую, антибактериальную, противовоспалительную, десенсибилизирующую общую и местную терапию, назначают витаминные препараты внутрь и парентерально. В дальнейшем применяют рассасывающее лечение.
В исходе ранения глаза, даже представляющегося на первый взгляд весьма тяжелым, если своевременно и правильно оказана первая врачебная и специализированная помощь, могут сохраниться вполне удовлетворительный внешний вид глаза и высокие зрительные функции.
Однако в ряде случаев после тяжелых проникающих ранений с выпадением оболочек могут наступить субатрофия глазного яблока и необратимая слепота.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ранения глазного яблока, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно.
Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом.
Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой.
Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина.
Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Проникающие ранения глазного яблока
У 35-80
% всех больных, которые находятся на
лечении в глазных стационарах по поводу
травмы, отмечаются проникающие ранения
глазного яблока. Такие повреждения
относятся к тяжелым.
В
зависимости от локализации различают
роговичные, лимбальные, роговично-склеральные
и склеральные ранения. Раны могут быть
маленькими (до 3 мм), средней величины
(4-6 мм) и большими (свыше 6 мм).
По форме
встречаются линейные ранения, неправильной
формы, рваные, колотые, звездчатые, с
дефектом ткани.
Кроме того, различают
раны зияющие и адаптированные (края
раны всей площадью плотно прилегают
друг к другу).
Проникающие
ранения часто сопровождаются повреждением
хрусталика (40 % случаев), выпадением или
ущемлением радужной оболочки (30 %),
кровоизлиянием в переднюю камеру или
стекловидное тело (около 20 %), развитием
эндофтальмита в результате проникновения
инфекции в глаз. Почти в 30 % случаев при
проникающих ранениях в глазу остается
инородное тело.
Диагностика
проникающих ранений глаза требует
тщательного сбора анамнеза и обследования
больного.
Осмотр лиц с подозрением на
проникающее ранение следует проводить
осторожно, в случае необходимости
после предварительной эпибульбарной
анестезии 0,5 % раствором алкаина, с
использованием векоподъёмников (с целью
исключения давления на глазное яблоко).
Наряду с осмотром глаза при боковом
освещении обязательна биомикроскопия,
а если среды прозрачные
офтальмоскопия.
- Достоверные
(абсолютные) признаки проникающего
ранения: зияющая рана роговицы или
склеры, выпадение внутренних оболочек
глаза, отверстие в радужной оболочке,
инородное тело в глазу. - Кроме
достоверных, есть также сомнительные
(относительные) признаки проникающего
ранения: гипотония (может наблюдаться
и после контузии глаза), которая наступает
в результате вытекания водянистой влаги
из передней камеры; уменьшение или
полное отсутствие глубины передней
камеры; изменение формы зрачка (удлинение
его в сторону вытекания водянистой
влаги); углубление передней камеры,
которое происходит в результате выпадения
стекловидного тела и смещения назад
радужки и хрусталика в условиях
проникающего ранения склеры. - Достоверные
признаки сквозного ранения
наличие инородного тела за глазом,
входного и выходного отверстий, частичного
экзофтальма в связи с кровоизлиянием
в ретробульбарную клетчатку.
Разрушение
глазного яблока
наиболее тяжелая форма проникающего
повреждения, которое не нуждается в
специальных диагностических приемах.
В этом случае все оболочки глаза так
повреждены и потеря содержимого глаза
так значительна, что стенки глазного
яблока слипаются, и оно теряет свою
форму.
Нередко разрушение глазного
яблока совмещается с повреждением век,
орбиты и окружающих тканей. При разрушении
глаза сохранение его невозможно, показана
первичная энуклеация.
Всем
больным с подозрением на проникающее
ранение глаза обязательно производят
обзорную рентгенографию орбиты. В случае
выявления тени инородного тела, нужно
уточнить его расположение с помощью
метода рентгенлокализации по
Комбергу-Балтину.
Для этого используют
алюминиевый протез-индикатор в виде
кольца толщиной 5 мм, с радиусом кривизны,
которая отвечает кривизне склеры, и
отверстием в центре диаметром 11 мм. На
расстоянии 0,5 мм от края отверстия в
кольцо впрессованы 4 свинцовых отметки,
расположенные на взаимно перпендикулярных
меридианах.
После эпибульбарной анестезии
протез-индикатор надевают на глаз, на
область лимба так, чтобы отметки
располагались на 12, 3, 6 и 9 часах.
Рентгеновские снимки делают в прямой
и боковой проекциях. На первом снимке
определяют меридиан, на котором
расположено инородное тело, а также
расстояние от него до анатомической
оси глаза.
С помощью второго выясняют
расстояние от инородного тела до
плоскости лимба. По специальным
схемам-измерителям и специальной таблице
вычисляют точную локализацию инородного
тела.
Однако схемы-измерители, которые
применяются по методу Комберга-Балтина,
рассчитаны на схематический глаз,
поэтому в случае локализации тела в
пограничной зоне, то есть в оболочках
глаза или непосредственно вблизи от
них, необходимо дополнительное
ультразвуковое исследование, с помощью
которого определяют индивидуальные
размеры глаза и уточняют расположение
инородного тела относительно его
оболочек (то есть выясняют, в глазу оно
или вне глаза).
С целью
диагностики мелких инородных тел в
переднем отделе глаза, в том числе
неметаллических (стекло, камень),
применяют бесскелетную рентгенографию
по Фогту.
Читайте также: Глазные капли от аллергии — список лучших препаратов
При
зияющих ранах роговицы, когда наложение
протеза Комберга-Балтина опасно, можно
прибегнуть к маркировке лимба висмутовой
кашкой (рентгенконтрастной) или центра
роговицы металлическим зондом.
Более
точную информацию о локализации инородных
тел в пограничной зоне (относительно
оболочек глаза), а также об их расположении
может дать компьютерная томография.
Минимальный размер осколка металла,
который может быть обнаружен с помощью
томографии, составляет 0,2
0,3 мм, а стекла
0,5 мм.
Для уточнения локализации при
обследовании больного, а также во время
операции применяют дополнительные
методы: ультразвуковую и электронную
локацию, трансиллюминацию и ретробульбарную
диафаноскопию.
Первую
помощь в случае проникающего ранения
глаза должен уметь оказать врач любой
специальности. Нужно закапать в
конъюнктивальный мешок дезинфицирующие
капли, наложить бинокулярную повязку.
Обязательно вводят антибиотики широкого
спектра действия, столбнячный анатоксин
(0,5 мл) внутримышечно, если есть
необходимость
противостолбнячную сыворотку по
Безредке.
После предоставления
первой помощи, больного следует немедленно
отправить в специализированный глазной
стационар, желательно травматологического
профиля (глазной травматологический
центр). Транспортировать больного нужно
в горизонтальном положении.
Лечение
проникающих ранений глаза включает
хирургическую обработку ран глазного
яблока, которую проводят под микроскопом
с применением микрохирургического
инструментария. Основная задача
офтальмохирурга
достичь максимально возможного
восстановления анатомо-физиологических
взаимоотношений структур глаза и надежно
герметизировать рану.
Хирургическую
обработку проникающих травм глаза
следует провести как можно раньше. Она
может быть простой, комбинированной
или реконструктивной.
После
местного или общего обезболивания
удаляют посторонние части, которые
загрязняют рану, и орошают ее раствором
антибиотика. Герметизируют рану
наложением непрерывного или узловых
швов до полной адаптации краев раны.
Для ран роговицы используют нейлон
толщиной 10/0, склеры
8/0.
Наложение швов способствует
восстановлению тургора глаза и заживлению
раны первичным натяжением. Большие раны
роговицы неправильной формы, с рваными
краями, когда швы не в состоянии обеспечить
надежной герметизации, дополнительно
укрепляют послойной пересадкой роговицы
(по методу Н.А. Пучковской).
При роговичной
ране с дефектом ткани показана
комбинированная послойно-сквозная
кератопластика двумя трансплантатами:
дефект ткани закрывают сквозным
трансплантатом, который фиксируют 2-4
узловыми швами, а сверху него накладывают
послойный роговичный трансплантат,
который полностью накрывает поврежденную
поверхность роговицы, и фиксируют его
швами к склере около лимба.
При
проникающих ранениях глазного яблока
в рану часто выпадает радужка, реже
хрусталиковые массы и стекловидное
тело. В связи с опасностью проникновения
инфекции в полость глаза выпавшую
радужку раньше отрезали.
В последнее
время тактика лечения таких ран
изменилась: в течение 1-2 суток после
ранения (очистив рану от загрязнения и
оросив ее антибиотиками) выпавшую
радужку, осторожно вправляют шпателем,
после чего рану роговицы фиксируют
швами.
Внедрение
современной микрохирургической техники,
инструментария, аппаратуры дало
возможность полностью пересмотреть
тактику офтальмохирурга при лечении
проникающих повреждений глаза: в
настоящее время осуществляют одномоментную
и полную обработку всех пораженных
тканей (так называемая оптико-реконструктивная
хирургия).
Вместе
с наложением швов на рану роговицы или
склеры, по показаниям удаляют инородное
тело, выполняют пластику поврежденной
радужки, экстракцию катаракты, витрэктомию,
имплантацию ИОЛ.
При
подозрении на сквозное ранение глаза,
после обработки входного отверстия
осуществляют ревизию склеры, при
выявлении выходного отверстия накладывают
склеральные швы и проводят диатермо-
или криокоагуляцию склеры вокруг раны
(с целью профилактики отслойки сетчатки).
Если инородное тело расположено вне
глаза, его, по мере возможности, удаляют
с целью избежания в дальнейшем
абсцедирования.
Тактика
офтальмохирурга при проникающих ранениях
с внутриглазным инородным телом зависит
от его локализации, характера, размеров
и магнитных свойств.
Последние выясняют
с помощью специальных приборов
электронных локаторов.
Магнитные
инородные тела удаляют ургентно любым
магнитом, лучше малогабаритным магнитом
из кобальт-самариевого сплава, который
дает возможность выполнять операцию
на микрохирургическом уровне.
Существует
3 способа удаления инородных тел из угла
передней камеры или хрусталика. Чтобы
уточнить локализацию тел в углу передней
камеры (особенно амагнитных
например, стекла), перед операцией
обязательно проводят гониоскопию.
Для
удаления инородного тела отделяют
конъюнктиву от лимба и делают послойный
роговично-склеральний разрез в области
лимба с образованием козырька. Если
инородное тело расположено в задней
камере, используют такой же подход, но
над телом осуществляют иридэктомию, а
затем выводят его из задней камеры через
колобому радужки с помощью магнита.
Иногда
попадание инородного тела в хрусталик
почти не нарушает его прозрачности, не
вызывает снижения остроты зрения.
Однако
магнитные инородные тела нужно срочно
удалять, несмотря на риск прогрессирования
помутнения хрусталика, поскольку
впоследствии непременно разовьется
полная травматическая катаракта.
Малое
магнитное инородное тело, расположенное
в прозрачном хрусталике, следует вывести
по раневому каналу без нанесения
дополнительной травмы капсуле хрусталика
(в ранние сроки
через входное отверстие в роговице и
капсуле хрусталика).
После его удаления
разрез в капсуле прикрывают радужной
оболочкой, которая предотвращает
последующее помутнение хрусталика.
Если инородное тело в хрусталике большое
и есть значительное повреждение капсулы,
осложненное набуханием хрусталиковых
масс, инородное тело удаляют с одновременной
экстракцией травматической катаракты.
Большинство
инородных тел, расположенных близко к
оболочкам глаза (до 16—18 мм от лимба)
удаляют из глаза диасклерально, в
соответствии с местом их локализации.
При этом для уточнения расположения
инородного тела уже на операционном
столе прибегают к дополнительным методам
(ультразвуковая диагностика с применением
волоконной оптики, склеральная магнитная
проба).
В
случае локализации инородного тела
дальше от оболочек (от 18 мм и больше от
лимба) их удаляют, только если оптические
среды глаза прозрачны.
При мутных средах
рациональным будет сначала возобновить
их прозрачность путем удаления мутного
хрусталика (ленсэктомия) или стекловидного
тела (витрэктомия).
Потом офтальмоскопически
уточняют расположение инородного тела
в заднем отделе глаза и с помощью
офтальмоскопической магнитной пробы
выясняют его магнитные свойства и
степень подвижности. При проведении
пробы врач офтальмоскопирует инородное
тело, а ассистент подносит к глазу
больного магнит.
Под действием магнитного
поля происходит смещение магнитного
тела в направлении к магниту (положительная
магнитная проба); если смещения нет
совсем (отрицательная проба), то это
значит, что магнитное тело крепко
фиксировано либо вколочено в оболочки
глаза, или оно немагнитно.
Подвижные
магнитные инородные тела удаляют из
заднего отдела глаза через диасклеральный
разрез в плоской части цилиарного тела
путем трансвитреального подведения
наконечника магнита к инородному телу.
При
фиксированных магнитных инородных
телах сначала проводят курс лечения
фибринолизином (вводят парабульбарно)
в сочетании с магнитными тракциями (в
течение 2-10 дней), что ведет к лизису
фибрина, отделению инородного тела от
оболочек и перемещению его в передний
отдел стекловидного тела, откуда его
удаляют диасклерально через плоскую
часть цилиарного тела. С целью профилактики
отслойки сетчатки после трансвитреального
удаления инородного тела осуществляют
фотокоагуляцию сетчатки.
Удаление
амагнитных инородных тел из полости
глаза значительно сложнее. Применяют
специальные цанговые пинцеты с зуммерной
сигнализацией (включается при приближении
или контакте с металлическим инородным
телом), эндоскопы и витреоскопы с
волоконной оптикой; амагнитные
металлические инородные тела удаляют
под контролем стереорентгеноскопии.
Осложнения
в результате пребывания инородного
тела в глазу
В
случаях, когда металлические осколки
по какой-либо причине не удалены из
глаза, могут возникнуть тяжелые осложнения
в результате постепенного окисления
металла и проникновения окислов в ткани
глаза (металлоз).
Металлоз проявляется
в разные сроки после проникновения
осколка в полость глаза — от нескольких
недель до нескольких месяцев, иногда
даже лет.
Кроме развития характерных
клинических признаков, для ранней
диагностики металлоза огромное значение
имеют электрофизиологические исследования
глаза.
Сидероз.
Осколки, которые содержат в своем составе
железо, при окислении вызывают развитие
сидероза. В случае длительного пребывания
осколка в глазу выраженный сидероз
случается в 22 % случаев (Р.А. Гундорова,
1986). Сущность его заключается в постепенном
растворении инородного тела и пропитывании
тканей глаза неорганическими и
органическими соединениями железа.
Первые признаки сидероза (изменение
цвета радужки, которая приобретает
ржавый оттенок; пятна ржавого цвета на
эпителии передней капсулы хрусталика)
можно обнаружить через несколько месяцев
после травмы. Впоследствии реакция
зрачка на свет становится вялой.
Откладывание солей железа в сетчатке
вызывает гемералопию, развивается
токсическая ретинопатия, потом –
нейроретинопатия. Во время исследования
картина глазного дна похожа на картину
пигментной дегенерации сетчатки. На
поздних стадиях в центральных отделах
глазного дна определяют большие белые
атрофические очаги, диск зрительного
нерва становится ржавого цвета.
Эти
явления способны приводить к полной
слепоте, рецидивирующему иридоциклиту
или абсолютной вторичной глаукоме.
Халькоз.
Не удаленные своевременно из глаза
медные осколки вызывают развитие
халькоза
откладывания в тканях глаза окислов
меди. В течение первых месяцев после
травмы у 65 % больных выявляются начальные
изменения в переднем отделе глаза.
Откладывание солей меди в хрусталике
приводит к медной катаракте: образование
желтовато-зеленых помутнений в виде
цветущего подсолнуха. Если медный
осколок попал в стекловидное тело, то
оно быстро становится мутным, появляются
белые нити и пленки, окруженные зеленоватой
или оранжевой массой.
Происходит
неравномерное разжижение стекловидного
тела с последующим образованием
соединительно-тканных шварт и тяжей.
Вокруг осколка всегда происходит
воспалительный процесс, появляется
зона асептического нагноения. Ткань
здесь быстро расплавляется, образуется
абсцесс, и возникают условия для
перемещения осколка.
Халькоз способен
вызвать иридоциклит и вторичную глаукому
(в результате пропитывания радужной
оболочки и облитерации угла передней
камеры).
Клинически
выраженный халькоз сетчатки случается
крайне редко. Изменения локализуются
преимущественно в области желтого пятна
в виде отдельных очагов разной величины
и формы, с металлическим блеском (цвет
варьирует от желтоватого до медно-красного),
которые образуют венец. Иногда они
располагаются вокруг центральной ямки
рядами. Медные инородные тела часто
вызывают атрофию глаза.
Лечение
металлоза. Наиболее эффективным методом
профилактики является раннее хирургическое
удаление инородного тела. Если удаление
осколка невозможно, назначают терапию,
направленную на уменьшение явлений
металлоза.
Для лечения сидероза применяют
5 % раствор унитиола (антидот тяжелых
металлов) в виде инстиляций,
субконъюнктивальных (по 0,2 мл) или
внутримышечных инъекций по схеме (Г.Р.
Дамбите, 1965); ретинол, токи индукции
высокой частоты.
При лечении халькоза
используют 5 % раствор тиосульфата натрия
– инстиляции, внутривенное введение,
ванночки, мази, ионизацию с отрицательного
полюса (В.И. Алексеева, Л.Я.
Шершевская,
1965), можно с предварительной диатермией;
имеются данные об эффективном применении
ретинола и унитиола. С целью уменьшения
явлений сидероза и халькоза целесообразно
назначение рассасывающей терапии.