ГБУ РО «КБ им НА Семашко»
III офтальмологическое отделение
врач офтальмолог II категории Руденко Е.А.
Тонкая внешняя оболочка глаза – конъюнктива — содержит множество кровеносных сосудов. Эти сосуды довольно хрупкие. Поражение и разрыв мелкого поверхностного сосуда глаза называется субконъюктивальное кровоизлиянием или гипосфагмой. Попросту говоря, это синяк под слизистой глаза.
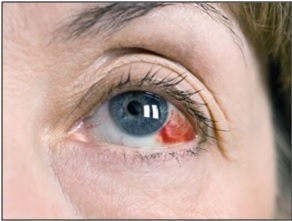
Высвободившаяся кровь скапливается между склерой и конъюнктивой (поверхностная слизистая оболочка глаза), в результате образуются видимые невооруженным глазом красные пятна. Размер кровяных пятен может значительно варьировать, он зависит прежде всего от количества пораженных сосудов и их диаметра.
ПРИЧИНЫ
Причиной субконъюнктивального кровоизлияния, могут стать многие факторы. К механическим факторам относят:
- Прямую травму глаза (удар в глаз, травма посторонним предметов, например, веткой дерева);
- Опосредованную травму глаза (сочетанные травмы, такие как перелом височной, лобной кости, приводящие к травме глаза);
- Повышение давления в сосудах: а) перепады артериального давления; б) резкое повышение венозного давления: приступ сильного кашля или длительные эпизоды кашля, в) чрезмерные физические нагрузки при занятиях спортом, особенно резкие наклоны; г) приступы неудержимого смеха или непрекращающийся плач у ребенка; д) рвота;
- Послеоперационные субконъюнктивальные кровоизлияния (при операциях на глазном яблоке).
Одной из частых причин кровоизлияний под конъюнктиву является возрастные изменения сосудов. Сюда можно отнести истончение сосудистой стенки, атеросклеротические изменения капилляров, сахарной диабет, при котором сосуды также становятся хрупкими.
Нередко причинным фактором служат проблемы, связанные со свертываемостью крови. Это могут быть и наследственные врожденные заболевания (гемофилия).
Учитывая факт, что кровоизлияние под конъюнктиву может быть косвенным признаком врожденного заболевания, рекомендуется провести полное обследование, особенно в детском возрасте.
Приобретенные состояния могут быть вызваны длительным курсом приема антикоагулянтов.
КЛИНИЧЕСКАЯ КАРТИНА
Какими-либо симптомами кровоизлияние под конъюнктиву не отличается: отсутствует болевой синдром, не возникает проблем с изменением качества зрения. Пациент даже не догадывается о своем состоянии до тех пор, пока не заметит кровяное пятно, разглядывая себя перед зеркалом, или не услышит об изменениях с глазом от окружающих.
Кровяное пятно изначально может иметь темно-красный цвет, резко выделяющееся на белом фоне склеры и становится сразу заметным для окружающих.
Размеры и форма пятна могут быть совершенно разные: от мелких точечных до обширного. Через несколько дней «синяк» начинает светлеть и приобретать желтый оттенок. Спустя еще пару дней пятно полностью рассасывается.
ДИАГНОСТИКА
Установление диагноза субконъюнктивальное кровоизлияние производится при общем осмотре пациента. Нередко люди, обеспокоенные устрашающим видом его, немедленно обращаются к врачу.
Часто повторяющиеся эпизоды таких кровоизлияний указывают на наличие какого-либо общего заболевания сосудов или патологию крови. Если врач на приеме слышит подобную жалобу, то пациент нуждается в полном обследовании.
В обследование должно войти:
- Общий анализ крови с тщательным анализом уровня эритроцитов, гемоглобина, тромбоцитов;
- Общий анализ мочи, где оценивается наличие эритроцитов;
- Биохимический анализ крови, где обращают внимание на уровень холестерина и липопротеидов различной плотности. Эти показатели являются прямыми критериями атеросклеротического поражения сосудов. (Атеросклероз – это отложение липопротеидов в стенке сосудов, в том числе и капилляров глаза. В месте прикрепления бляшки сосуд истончается, что в результате и может стать причиной кровоизлияния);
- Коагулограмма, где подробным образом расписана концентрация содержащихся в крови факторов свертываемости крови. (Отсутствие одного из тринадцати факторов приводит к значительному замедлению свертываемости и удлинению времени кровотечения;
- Лица пожилого возраста могут пройти обследование по типу Холтеровского мониторирования – суточный контроль артериального давления, с целью исключения перепадов артериального давления, т.к. наиболее частой причиной субконъюнктивального кровоизлияния является артериальная гипертензия;
- Желательно убедить пациента пройти УЗИ внутренних органов, с особым контролем состояния печени и селезенки (печень в нашем организме является основной станцией по производству факторов свертывания, а селезенка местом разрушения эритроцитов).
ЛЕЧЕНИЕ
Никакого специфического лечения субконъюнктивальное кровоизлияние не требует. Кровяное пятно самостоятельно рассосется в течении 1-2 недель.
Для ускорения процесса, при желании пациента, можно посоветовать использовать капли 3% калия йодида, препараты 1% метилэтилпиридинола (эмоксипин, эмокси-оптик, эмоксипин-АКОС, виксипин и др.).
Однако, всё проводимое лечение должно быть направлено на устранение заболевания, ставшего причиной кровоизлияния.
- ПРОФИЛАКТИКА
- Профилактику субконъюнктивального кровоизлияния можно разделить на первичную и вторичную.
- Первичная профилактика кровоизлияния направлена на здоровых детей и взрослых. Основными ее компонентами являются:
- Закаливание, прогулки на свежем воздухе, здоровое питание, правильный питьевой режим, а также одежда, соответствующая погоде. Закаливание контрастным душем имеет большое значение для укрепления тонуса мелких сосудов и капилляров.
- Витаминотерапия. Рекомендуется прием поливитаминов в весенний период, а в летнее-осенний — употребление большого количества сезонных овощей, ягод и фруктов. Важное значение в улучшения тонуса мелких сосудов играют витамин С и витаминоподобное вещество — рутин.
Вторичная профилактика актуальна для детей и взрослых с часто повторяющимися субконъюктивальными кровоизлияниями, а также при наличии у них заболеваний, способных их провоцировать.
При отсутствии аллергических реакций и противопоказаний, возможен прием препаратов, укрепляющих сосудистую стенку и снижающих проницаемость и уменьшающих ломкость капилляров (аскорутин, аскорбиновая кислота, венорутон, троксевазин в капсулах и др.)
Если пациент страдает артериальной гипертензией, то он должен ежедневно на протяжении всей жизни принимать комплекс гипотензивных препаратов. Прием данных лекарств обуславливает достижение целевого артериального давления и является основной профилактикой не только субконъюнктивального кровоизлияния, но и других, куда более грозных, осложнений (инфаркт миокарда или инсульт).
Людям, страдающим длительным надсадным кашлем, следует обратиться на консультацию к пульмонологу для назначения комплекса противокашлевых препаратов.
Субконъюнктивальное кровоизлияние
Субконъюктивальное кровоизлияние, или гипосфагма – это один из видов кровоизлияний в органах зрительной системы. Гипосфагма представляет собой излияние крови в полость между конъюктивой и склерой из хрупких лопающихся кровеносных сосудов.
Факторы образования гипосфагмы
- Наиболее распространенными механическими причинами субконъюктивального кровоизлияния являются следующие:
- — повреждение зрительных органов при черепно-мозговой травме;
- — травмы глаз иным образом;
- — повышенное венозное давление;
- — постоперационные офтальмологические повреждения
Образование субконъюктивальных кровоизлияний у лиц пожилого возраста может происходить спонтанно и без явных причин. В таких случаях провоцирующим фактором выступает ослабление и истончение стенок сосудов на фоне возрастных хронических заболеваний.
Возникновение гипосфагмы на фоне повышения сосудистого давления причинной кровоизлияния может быть спровоцировано резкими наклонами или поворотами головы, сильной физической усталостью, скачками артериального давления, рвотой, а также приступами кашля или смеха. Образовавшиеся в таких случаях субконъюктивальные кровоизлияния зачастую рассасываются без вмешательства извне в ближайшие сутки. Нередки случаи кровоизлияний на фоне приёма препаратов, разжижающих кровь.
Особенности субконъюнктивального кровоизлияния
Как правило, субконъюнктивальное кровоизлияние не вызывает каких-либо болезненных ощущений. Основным и зачастую единственным симптомов образования гипосфагмы является образование кровяного пятна. При отсутствии повреждений глазных тканей качество зрения не ухудшается, однако само наличие красного пятна в глазу может привести к психологическому дискомфорту.
Длительность образования кровоизлияния
Скорость рассасывания крови, скопившейся между склерой и конъюктивой, зависит от степени её излияния. Степень определяется по цвету кровяного пятна на поверхности глаза:
— красный цвет пятна свидетельствует об одновременном повреждении нескольких сосудов. При таком повреждении кровь рассасывается на вторые сутки, а сосуды восстанавливаются достаточно быстро.
— пятно бордового цвета, занимающее примерно половину поверхности глазного белка, рассасывается в течение двух-трёх недель;
— пятно — кровяной сгусток, заполняющий большую часть поверхности глаза, свидетельствует о повреждении тканей зрительного органа. Такие повреждения характеризуются болезненными ощущениями и не проходят самостоятельно. В данном случае необходима врачебная помощь.
Наличие дополнительных симптомов может говорить о развитии каких-либо хронических заболеваний.
Поводы обращения к врачу
- В ряде случаев при образовании субконъюнктивального кровоизлияния пациенту может понадобиться врачебная помощь:
- — снижение остроты и качества зрения;
- — ощущение присутствия в глазу инородного тела;
- — наличие на веках багрово-синей опухоли, приобретающей по мере уменьшения желтоватый цвет;
- — появление световых вспышек или плавающих пятен перед глазами.
- Повышенное слезотечение, резь в глазах, появившиеся в результате травмы органов зрения или черепной травмы и не исчезающие в течение нескольких суток, также являются поводами для обращения к специалисту.
Диагностика субконъюнктивального кровоизлияния
Проведение диагностических мероприятий необходимо для выявления офтальмологических заболеваний, а также травматических повреждений зрительной системы. Хронический характер кровоизлияний может свидетельствовать о болезнях сердечнососудистой системы, кроветворных органов, поэтому является показанием для полного обследования пациента. В качестве основных исследований применяются:
- — УЗИ внутренних органов;
- — анализ мочи и крови;
- — холтеровское мониторирование;
- — коагулограмма.
- Результаты данных исследований позволяют составить клиническую картину.
Схема лечения
- Клиническая картина кровоизлияния обуславливает выбор методики лечения. Зачастую врач применяет следующий набор мер:
- — прикладывание холода к гематомам, образовавшимся на веках;
- — медикаментозное лечение кровоизлияний при инфицировании и нагноении.
- Подбор мер производится в индивидуальном порядке.
Если кровоизлияние произошло на фоне болезней организма или, в частности, органов зрительной системы, лечение должно направляться на устранение причины такой болезни.
При отсутствии контузии глазного яблока или инфицирования, лечебные меры не применяются, а незначительные кровоизлияния рассасываются самостоятельно в течение нескольких суток.
Профилактические меры
Меры профилактики субконъюктивальных кровоизлияний подразделяются на первичные и вторичные. Первичные меры применяются по отношению к здоровым людям и направлены на снижение риска патологических изменений. Среди них выделяют:
- — прогулки на свежем воздухе;
- — соблюдение водного баланса;
- — закаливание;
- — насыщение организма витаминами и минералами.
- Вторичные профилактические меры рекомендуются к применению лицами, для которых характерно частое возникновение кровоизлияний, а также лицам из зоны риска, подверженным болезням сердечно-сосудистой системы.
Читайте также: Стрикс Кидс детские витамины для глаз — инструкция, цена, отзывы
Исключается приём антикоагулянтов как причин кровоизлияния. При возникновении частых кровоизлияний следует обратиться к врачу.
«Кровоизлияние в глаз» (субконъюнктивальное кровоизлияние). Куда бежать? Что делать?
Увидев в зеркале «залитый кровью» глаз. Любой нормальный человек забеспокоится. Как, почему? Не было ведь ни травмы, ни проблем со зрением? Что это? Я ослепну? Как это лечить? Куда обращаться? А может обращаться никуда не нужно? Ответы на все эти вопросы – далее
Что это?
Если на «белке» глаза видна кровь, то это субконъюнктивальное кровоизлияние (гипосфагма). Кровоизлияние под конъюнктиву — прозрачную блестящую поверхностную оболочку, которая выстилает поверхность глаза и внутреннюю поверхность век.
Интенсивность кровоизлияния может быть разной от маленького красного пятнышка до большого тяжелого темного кровоизлияния которое «выпирает» вперед и мешает моргать. Ощущения так же могут быть разными: от «ничего» до ощущения инородного тела и даже боли.
В некоторых случая может появиться светобоязнь, слезотечение и незначительное снижение зрения.
Я ослепну?
Однозначно – НЕТ. Как бы пугающее не выглядело субконъюнктивальное кровоизлияние, ничего кроме испорченного настроения и внешнего вида, а также временного дискомфорта оно с собой не принесет.
Это все происходит не внутри глаза, это не «кровоизлияние в глаз», о котором вы можете прочитать много плохого в интернете.
Это кровоизлияние «снаружи», если угодно – разлитой синяк на поверхности и не более того, но откуда же он взялся?
Почему происходит субконъюнктивальное кровоизлияние?
А вот это уже интересно. Дело в том, что сосуды внутри конъюнктивы – особенные. Они прочно сращены с оболочкой и не обладают таким запасом пластичности, как например сосуды кожи или сердца. Для того, чтобы один из этих сосудов лопнул – совсем не обязательно получать травму.
Достаточно сосудистого стресса – резкого перепада давления, критического увеличения разрыва между верхним и нижним артериальным давлением. «Давление скачет у многих, но сосуды лопаются не у всех» — скажете Вы и будете правы.
Чтобы сосуд лопнул нужно, чтобы сошлись вместе несколько факторов:
Артериальное давление (внутриглазное давление совершенно ни при чем) • Состояние крови (например, слишком густая кровь)
• Состояние сосудистой стенки (когда сосуд лопается вместо того, чтобы расшириться или сузиться)
Главные вопросы «почему» при субконъюнктивальном кровоизлиянии нужно адресовывать не окулисту, а терапевту.
Это должно стать своеобразным звоночком, сигналом тревоги, который заставит Вас обратить внимание на общее здоровье и пройти обследование в поиске проблем сердечно сосудистой системы.
Ведь субконъюнктивальное кровоизлияние сможет быть как случайным эпизодом, так и предвестником серьезных неприятностей. Например, почему бы в следующий раз при следующем «стечении обстоятельств» не лопнуть сосуду в каком-нибудь другом месте, более важном, чем поверхность глаза?
Зачем нужен офтальмолог?
- Чтобы сказать «да, это просто субконъюнктивальное кровоизлияние, а не более серьезная проблема…» • Врач может назначить искусственные слезы и другие препараты, уменьшающие дискомфорт• В редких случаях (в очень редких случаях, когда крови много) врач может сделать небольшой прокол в конъюнктиве, чтобы выпустить наружу часть крови)
Какая квалификация должна быть у врача, чтобы поставить диагноз и назначить лечение?
- Достаточно квалификации – офтальмолог. Диагноз, как говорится в нашей среде, не вызывает затруднений.
Что будет если не лечить?
- Пройдет самостоятельно в течение 7-14 дней.
Можно ли укорить процесс?
- Достоверных данных о препаратах, способных ускорить процесс рассасывания субконъюнктивального кровоизлияния – нет. У нас многие врачи считают полезным назначать специальные офтальмологические капли «Калия Йодид», на западе их не применяют и вообще не применяют никакого лечения кроме средств, уменьшающих дискомфорт.
Народные методы лечения «кровоизлияния в глаз»
- Мясо, цикорий, моча, разные настойки. Множество свидетельств исцеления. Аргументированный спор невозможен, но, обратите внимание, мы даже лекарства не рекомендуем, потому что кровоизлияние проходит само, со скоростью разрешения синяка. Для того, чтобы кровоизлияние ушло не требуется чудо. А чтобы убрать дискомфорт, нужно надежно увлажнить поверхность глаза, лучшее средство для этого – искусственные слезы.
Читайте так же:
- Вирусный конъюнктивит
- Халязион. Рекомендации по самолечению.
Берегите себя и будьте здоровы. С уважением, Печерский офтальмологический центр
Геморрагический инсульт: его последствия и эффективное лечение
Существуют две разновидности инсульта: ишемический и геморрагический. Последний встречается реже, но протекает, как правило, тяжелее, чаще приводит к гибели и инвалидности.
Некоторые цифры и факты:
- Лишь 15% всех инсультов являются геморрагическими.
- Однако, это состояние ответственно за 40% всех смертей от нарушения мозгового кровообращения.
- Основные причины: кровоизлияния в головном мозге в результате повышения артериального давления, слабости стенок сосудов, снижения свертываемости крови, разрыв аневризм (патологически расширенных участков артерий с истонченной стенкой).
- Геморрагический инсульт головного мозга возникает в результате одной из двух разновидностей кровоизлияний (в зависимости от локализации): внутримозгового или субарахноидального.
Возможные последствия геморрагического инсульта
Геморрагический инсульт чаще, чем ишемический, приводит к гибели пациентов. Если же человек выживает, велика вероятность того, что в будущем у него сохранятся осложнения, которые сделают его инвалидом:
- Параличи. Могут вовлекаться разные группы мышц, в зависимости от того, в каком сосуде произошла катастрофа, как много нервных клеток погибло. Нередко оказывается полностью парализована половина тела, больной остается прикованным к постели.
- Нарушение функции мышц рта и горла. Нарушается произношение слов, речь становится невнятной (дизартрия). Возникает дискомфорт, затруднение во время глотания (дисфагия).
- Нарушение чувствительности, боли. Определенные части тела перестают чувствовать прикосновения, уколы, высокую и низкую температуру. Одновременно могут беспокоить боли, разные неприятные ощущения (онемение, «ползание мурашек» и др.).
- Недержание мочи и кала. Мозговое кровоизлияние может приводить к утрате контроля над мочевым пузырем и прямой кишкой.
- Нарушения в познавательной сфере. Может развиваться состояние, известное как сосудистая деменция. Возникают проблемы с памятью, мышлением, другими познавательными функциями.
- Проблемы в психоэмоциональной сфере. Больной человек может впадать в депрессию, становиться замкнутым, капризным, раздражительным, импульсивным.
У некоторых пациентов удается восстановить нарушенные функции хотя бы частично, другие остаются глубокими инвалидами. Это индивидуально. Для того чтобы добиться наилучшей коррекции, нужно как можно раньше обратиться в медицинский центр к врачу и начать реабилитационное лечение. Обычно с такими больными работают разные специалисты: неврологи, логопеды, психологи, врачи лечебной физкультуры.
Лечение геморрагического инсульта
Лучшее, что вы можете сделать, если находитесь рядом с человеком, у которого произошел геморрагический инсульт головного мозга – сразу вызвать «Скорую помощь». Счет идет буквально на минуты. От того, насколько быстро начато лечение, может зависеть жизнь человека.
Пока не прибыли медики, рядом с больным должен постоянно кто-то находиться, следить за его состоянием.
Цели экстренной терапии: остановить кровотечение, устранить сдавление головного мозга. Врач может назначить:
- препараты, снижающие общее кровяное и внутричерепное давление;
- препараты, устраняющие спазм сосудов;
- противосудорожные средства.
Если прежде пациент принимал препараты, снижающие свертываемость крови, врач назначает лекарства и переливания крови, чтобы устранить их действие.
После прекращения кровотечения из пораженных сосудов проводят дальнейшую поддерживающую терапию. Если кровоизлияние было большим, может потребоваться хирургическое вмешательство, во время которого врач удаляет кровяные сгустки и устраняет сдавление головного мозга.
Если геморрагический инсульт возник из-за аневризмы или артериовенозной мальформации (аномалии сосудов, которые приводят к истончению их стенок), может быть проведено хирургическое вмешательство, направленное на устранение этих состояний.
Геморрагический инсульт – опасное состояние. Однако, у многих пациентов его можно было бы предотвратить. Посетите невролога, узнайте о своих рисках и получите рекомендации по профилактике. Записаться к врачу-неврологу можно по телефону +7 (495) 230-00-01
При геморрагическом инсульте головного мозга возникают две группы симптомов, которые связаны с соответствующими нарушениями:
- Неврологические расстройства, связанные с гибелью нервных клеток в различных областях головного мозга.
- Общие симптомы, связанные с повышением внутричерепного давления.
Неврологические расстройства
Кровоизлияние в головном мозге может привести к гибели нервных клеток, отвечающих за различные функции. Соответственно, неврологические нарушения также могут быть разнообразными:
- Слабость мышц (парез) и полная утрата движений (паралич). Нарушения могут затрагивать половину тела или отдельные группы мышц: ног, рук, лица. Развивается паралич, который неврологи называют спастическим. Поначалу тонус пораженных мышц снижается, в них исчезают рефлексы. Затем функции головного мозга на себя частично берет спинной мозг. Тонус мышц, напротив, повышается, появляются нехарактерные рефлексы.
- Снижение или полная утрата чувствительности. Пораженные части тела не ощущают прикосновения, вибрацию, действие холода и тепла.
- Нарушение координации движений, чувства равновесия.
- Расстройства речи. Она становится невнятной, больному сложно повторить фразы, сказанные окружающими. Он с трудом понимает то, что ему говорят, не может прочитать написанное.
- Нарушение зрения. Может возникать двоение в глазах, сужение поля зрения.
- Расстройства памяти, мышления.
Эти симптомы могут быть выражены в разной степени, в зависимости от того, какие нервные центры были повреждены, насколько сильно. Шансы на восстановление различаются у разных больных. Большое значение имеет раннее начало лечения и реабилитации инсульта в неврологическом центре.
Общие симптомы геморрагического инсульта головного мозга
При повышении внутричерепного давления в результате кровоизлияния возникают такие признаки, как головная боль, тошнота и рвота, судороги, потеря сознания. При геморрагическом инсульте эти симптомы развиваются чаще, чем при ишемическом.
Первые признаки геморрагического инсульта: в каком случае нужно вызвать врача?
Нарушения при инсульте не всегда проявляются ярко. Иногда их довольно сложно распознать. Поэтому при малейшем подозрении на инсульт всегда лучше перестраховаться и вызвать «Скорую помощь». Чем раньше начато лечение, тем лучше прогноз.
Читайте также: Плохо вижу в темноте или сумерках — причины, лечение, диагностика, профилактика
Для того чтобы самостоятельно выявить дополнительные симптомы, можно провести некоторые простые тесты.
Попросите больного улыбнуться (рот на пораженной стороне останется опущенным), показать язык (при высовывании он заметно отклонится в сторону), поднять руки (рука на стороне поражения поднимется не так высоко или не поднимется вообще), повторить какую-нибудь фразу (при этом возникнут сложности).
Если вы заметили любые подозрительные проявления – сразу вызывайте врача.
В нашей клинике вы можете посетить невролога и пройти обследование, узнать о своих рисках инсульта, получить рекомендации по профилактике. Запишитесь на консультацию к доктору по телефону: +7 (495) 230-00-01
Каковы основные причины геморрагического инсульта? Какие факторы повышают риск возникновения этого состояния? Чем внутримозговые кровоизлияния отличаются от субарахноидальных?
При геморрагическом инсульте в головном мозге возникает участок кровоизлияния, из-за которого развивается отек, сдавление головного мозга, повышение внутричерепного давления. В результате происходит повреждение мозговой ткани, гибель нервных клеток.
Основные причины, которые могут привести к геморрагическому инсульту:
- Повышение давления в мозговых сосудах.
- Истончение сосудистых стенок.
- Нарушение свертываемости крови, прием препаратов, которые её снижают.
- Аневризмы – расширенные участки мозговых артерий с истонченной стенкой. В них легче происходит разрыв.
- Артериовенозные мальформации – «неправильные» сообщения между артериями и венами, когда они соединяются, минуя капилляры.
Кровоизлияния могут происходить в разных частях головного мозга, в зависимости от этого они могут быть внутримозговыми или субарахноидальными.
Чем внутримозговые кровоизлияния отличаются от субарахноидальных?
Причины геморрагического инсульта головного мозга могут приводить к двум разновидностям кровоизлияний, в зависимости от места их локализации:
Внутримозговые. Встречаются наиболее часто. Как правило, такие кровоизлияния возникают в результате артериальной гипертонии, возрастных изменений стенок сосудов. Причиной может стать и артериовенозная мальформация. Эта сосудистая аномалия является врожденной, в настоящее время до конца не известно, почему она появляется.
При внутримозговых кровоизлияниях кровь накапливается в ткани головного мозга, сдавливает её. В результате происходит гибель нервных клеток.
Субарахноидальные. Головной мозг человека окружен тремя мозговыми оболочками: мягкой (прилегает непосредственно к мозгу), паутинной (находится между мягкой и твердой), твердой (самая наружная, прилегает к костям черепа). Под паутинной оболочкой находится подпаутинное, или субарахноидальное, пространство. В него изливается кровь при субарахноидальных кровоизлияниях.
Основные причины этой разновидности геморрагического инсульта: аневризмы, ухудшение свертываемости крови, травмы головы.
Какой бы причиной ни был вызван геморрагический инсульт, лечение должно быть начато немедленно. Заметив первые признаки, нужно сразу звонить в «Скорую помощь»
Какие факторы повышают риск геморрагического инсульта?
Риск возникновения заболевания повышен у людей, имеющих семейную историю (когда есть больные родственники), в возрасте старше 55 лет. Мужской пол более уязвим. Повлиять на эти факторы нельзя.
Однако есть и другая большая группа факторов, связанных с образом жизни. Это малоподвижный образ жизни, курение, чрезмерное увлечение алкоголем, нездоровое питание. На них вполне можно повлиять. Это снизит риск не только инсульта, но и других заболеваний.
Какие тесты помогают обнаружить причину геморрагического инсульта?
Для врача важно быстро разобраться в причинах состояния, возникшего у пациента, потому что от этого зависит лечение, прогноз.
В этом помогает осмотр больного, проведение лабораторных анализов и инструментальных исследований на современном оборудовании в центре неврологии «Медицина 24/7».
Особенно важное значение имеет компьютерная томография – она помогает быстро обнаружить очаг кровоизлияния в головном мозге.
Геморрагический инсульт – серьезное состояние, с его тяжелыми последствиями зачастую бывает очень сложно бороться. Поэтому важна своевременная профилактика, до того, как в сосудах головного мозга случится катастрофа. Людям из групп повышенного риска нужно регулярно посещать врача и проходить обследование. Начните заботиться о своем здоровье прямо сейчас, запишитесь на консультацию к нашему неврологу по телефону +7 (495) 230-00-01
Если есть подозрение на то, что у человека возник геморрагический инсульт, важно максимально быстро установить правильный диагноз и начать лечение. Чем раньше врачом предприняты необходимые меры, тем раньше удастся остановить кровотечение, сохранить больше нервных клеток, а значит, повысить шансы на то, что больной выживет, снизить риск тяжелых осложнений.
На причину инсульта врачу могут указывать некоторые характерные признаки во время осмотра, расспроса родственников больного. Также доктор может судить о тяжести и локализации катастрофы в головном мозге.
Для более точной диагностики необходимы специальные инструментальные исследования и лабораторные тесты. Кроме того, похожие симптомы могут встречаться и при некоторых других заболеваниях.
Лабораторная и инструментальная диагностика геморрагического инсульта
Из лабораторных тестов врач может назначить биохимический анализ крови для оценки содержания различных веществ, анализы для оценки свертываемости крови. Если имеется подозрение на инфекционный процесс, также могут быть назначены соответствующие исследования.
Методы инструментальной диагностики:
- Компьютерная томография. Помогает обнаружить участок кровоизлияния, другие патологические образования в полости черепа. Для более точной диагностики исследование может проводиться с введением контраста в сосуды головного мозга.
- Магнитно-резонансная томография. Помогает выявить участок кровоизлияния, отличить ишемический инсульт от геморрагического. Также может проводиться с контрастным усилением.
- Ангиография сосудов головного мозга. В мозговые сосуды вводят рентгеноконтрастное вещество, после чего делают рентгеновские снимки. Исследование позволяет обнаружить места кровоизлияния, аневризмы и другие патологии.
Не занимайтесь самодиагностикой. Не надейтесь, что возникшие расстройства «пройдут сами».
Сразу вызывайте врача или самостоятельно доберитесь в неврологический центр. Важно действовать быстро.
Дифференциальная диагностика геморрагического инсульта
Диф. диагностика геморрагического инсульта проводится со следующими заболеваниями:
- Черепно-мозговая травма.
- Кровоизлияние в опухоль головного мозга.
- Инфаркт миокарда.
- Уремия – отравление организма токсичными продуктами обмена веществ, которые задерживаются в крови из-за тяжелых нарушений работы почек.
- Кома, обусловленная резким повышением или снижением уровня глюкозы в крови у пациентов, страдающих сахарным диабетом.
- Эпилептический приступ.
Иногда симптомы бывают настолько схожими, что даже опытный врач-невролог во время осмотра не может сразу установить правильный диагноз. Разобраться помогают лабораторные и инструментальные методы диагностики.
Только в условиях больницы можно провести всестороннее обследование, достоверно установить причину заболевания и принять правильные меры. Если вы находитесь рядом с человеком, у которого возникли признаки инсульта, ваша главная задача – сразу позвонить в «Скорую помощь». В нашей клинике неврологии вы можете записаться на консультацию к специалисту, позвонив по телефону +7 (495) 230-00-01.
Материал подготовлен врачом-терапевтом, заведующим стационаром клиники «Медицина 24/7» Тафинцевой Екатериной Анатольевной.
Что такое кровоизлияние под конъюнктиву: симптомы, диагностика и методы лечения
Кровоизлияние под конъюнктиву или субконъюнктивальное кровоизлияние – это состояние, когда в следствии ряда причин кровеносный сосуд лопается и кровь изливается в пространство между конъюнктивой глаза и склерой (белой, плотной оболочкой глазного яблока). В свою очередь конъюнктива – это тонкая, прозрачная слизистая ткань, которая в виде оболочки покрывает всю заднюю поверхность век и переднюю поверхность глазного яблока, богатую мелкими и хрупкими кровеносными сосудами. Оканчивается она у лимба роговицы.
Причины
- У лиц пожилого возраста субконъюнктивальные кровоизлияния могут происходить спонтанно, без видимых провоцирующих факторов, из-за хрупкости сосудистой стенки на фоне атеросклеротических изменений и гипертонической болезни, а также при сахарном диабете или патологии крови и ее свертывающей системы.
- Кровоизлияние может произойти в результате резкого повышения венозного давления (после приступа кашля, смеха, рвоты, при физическом перенапряжении, связанном с подъемом тяжестей, наклонами или резким повышением артериального давления).
- Кровоизлияние под конъюнктиву часто отмечается при травмах глазного яблока и собственно конъюнктивы, а также в послеоперационном периоде при выполнении офтальмологических операции.
- В редких случаях субконъюнктивальные кровоизлияния появляются на фоне приема антикоагулянтов – препаратов, которые разжижают кровь (к ним относятся аспирин, варфарин и др.).
Симптомы
Большинство пациентов замечают субконъюнктивальное кровоизлияние самостоятельно, при взгляде в зеркало. Или необычный вид глаза отмечают окружающие.
Субконъюнктивальное кровоизлияние носит сливной характер и тем самым отличается от других видов покраснения глаз. Несмотря на устрашающий вид, данное кровоизлияние не представляет опасности для глаза и не влияет на зрение.
Лечение
По степени выраженности кровоизлияния под конъюнктиву очень разнообразны. Самые небольшие из них исчезают быстро, в течение нескольких дней, и не оказывают заметного влияния на течение восстановительного периода.
Более обширные плоские кровоизлияния, занимающие половину поверхности глазного яблока или большую ее часть, рассасываются в течение 2— 3 недель.
После массивных субконъюнктивальных кровоизлияний в течение нескольких месяцев сохраняется серовато-желтушная окрашенность склеры.
Субконъюнктивальное кровоизлияние, в большинстве случаев, это самоограничивающееся состояние, которое не требует специального лечения при отсутствии сопутствующей инфекции или существенной травмы. Однако лечение может потребовать причина, давшая такое кровоизлияние.
Кровоизлияние под конъюнктиву в сочетании с кровоточивостью, легким появлением синяков и жалобами на общее состояние может быть признаком серьезного общего заболевания, связанного с патологией крови или сосудов.
Поэтому, при обнаружении кровоизлияния, особенно в случае рецидивов, следует обратиться к врачу.
Носовое кровотечение: почему оно возникает и как устранить причины?
Обновлено 07.08.2019 12:20
Добавлена информация о том, можно ли избежать частых носовых кровотечений.
Что такое носовое кровотечение?
Носовое кровотечение – распространенное заболевание лор-органов, представляющее собой истечение крови из сосудов носа в результате травмы, местного заболевания или на фоне заболевания организма. Считается острой патологией и требует безотлагательной скорой медицинской помощи.
Отсутствие медицинской помощи приводит к ухудшению состояния человека вплоть до летального исхода. Поэтому недооценивать данное состояние и считать его кратковременным недомоганием — частая ошибка пациентов.
Читайте также: Лучшие однодневные контактные линзы
В истории известен факт, когда предводитель племен Гуннов — Аттила, не захватил римскую империю, скончавшись в западной Европе от носового кровотечения.
Причины носового кровотечения
Чтобы разобраться в причинах кровотечения, следует знать анатомическое строение носа и его функции. Нос и полость носа относятся к верхним отделам дыхательной системы. Когда мы делаем вдох, воздух в носу очищается, согревается и увлажняется.
Вазомоторную функцию выполняет обширная сосудистая сеть, находящаяся в нем. Когда в нос попадает холодный и сухой воздух, сосуды расширяются, становятся полнокровными, благодаря чему слизистая утолщается и пропускает меньше воздуха, чтобы успеть его согреть и увлажнить.
Противоположные процессы происходят при поступлении теплого увлажненного воздуха.
Сосуды в полости носа берут начало от системы наружной и внутренней сонной артерии. Они отвечают за кровоснабжение передних отделов перегородки носа. Слабым местом сосудистой системы носа предстают анастомозы – места соединения капилляров из систем наружной и внутренней сонной артерии.
Таких мест в полости носа два, и оба они расположены в области перегородки носа. В передних отделах это сосудистый пучок Киссельбаха (LocusKisselbahi), в задних отделах это Пучок Вудруфа (plexusWoodruff). У сосудов в области анастомозов тонкая стенка, покрытая сверху тонкой слизистой оболочкой полости носа.
Поэтому незначительные травмы, повышение давления, сухой холодный воздух, вызывают повреждение этих сосудов.
Распространенная причина носового кровотечения — травмы. Такие кровотечения называются посттравматическими. Но, кроме травматических, существуют еще ятрогенные причины.
Они представляют собой носовое кровотечение после операций, манипуляций в полости носа (пункции, катетеризации), установки назогастральных или назотрахеальных зондов при наркозе или промывании желудка, эндоскопическом исследовании полости носа.
Искривленная перегородка носа, аденоидные вегетации, аневризмы сосудов носовой полости, онкологический процесс или новообразования в носу – все это факторы риска.
Заболевания внутренних органов, болезни сердечно-сосудистой системы также могут стать причиной носового кровотечения. Чаще всего оно встречается у больных с гипертонической болезнью при повышении давления. В случае неправильно подобранной терапии и несоблюдении пациентом рекомендаций врача для стабилизации давления происходят скачки, которые приводят к повреждению сосудов.
Нередки случаи носового кровотечения у пациентов, принимающих антикоагулянты (препараты, снижающие свертываемость крови).
Разрывы капилляров слизистой могут также происходить при:
- простудных заболеваниях;
- приеме наркотических препаратов;
- частом применении сосудосуживающих препаратов;
- нахождении в сухом и холодном климате;
- перегревании организма (солнечный удар);
- при авитаминозах (дефицит витамина С);
- при злоупотреблении алкоголем;
- быстром погружении в воду или подъеме на гору.
Симптомы и классификация носового кровотечения
Признаками носового кровотечения является стекание крови из ноздрей наружу или по задней стенке глотки через носоглотку. Кровотечение может быть заднее или переднее. Переднее кровотечение затрагивает капиллярное сплетение Киссельбаха, а заднее кровотечение идёт из крупных сосудов, и представляет большую опасность для больного.
Основную опасность для жизни представляет количество потерянной крови. В норме у здорового человека в теле около 4-5 литров крови.
При непродолжительном кровотечении объем кровопотери составляет до 100 мл.
Такой объем кровопотери не сильно влияет на здоровье, но в зависимости от типа нервной системы может проявиться эмоциональным возбуждением или обморочным состоянием на фоне вегетососудистой дистонии.
Но если объем кровопотери составляет больше 400-500 мл, то у пациента появляются слабость, головокружение, шум в ушах, мелькание звездочек перед глазами, человек становиться бледным, учащается пульс, компенсаторно поднимается артериальное давление.
Если кровь продолжает течь и объем потерянной крови составляет до 2-3 литров, то у пациента появляются признаки геморрагического шока. Становится сложно установить контакт с больным, нарастает одышка, кожа бледнеет, конечности становятся холодными, синеют руки, ноги, губы. Артериальное давление снижается, пульс практически не прощупывается. Пациент может потерять сознание.
Первая помощь при носовом кровотечении
- Вызвать скорую неотложную помощь или обратиться к лор-врачу в ближайшей клинике.
- Придать пациенту сидячее положение. Закидывать голову назад или ложиться нежелательно. Лучше принять вертикальное положение, подложив под подбородок лоток для определения объема потерянной крови.
- Если больной страдает гипертонической болезнью, измерить артериальное давление и принять назначенные врачом препараты, снижающие давление.
- Приложить холод в область носа и приложить холодное полотенце в воротниковую зону.
- Смочить вату 3% перекисью водорода и установить в преддверие носа.
- Прижать крыло носа к перегородке на 10-15 минут.
Методы остановки носового кровотечения
Древний, но действенный метод— передняя тампонада полости носа. При тампонаде врач использует марлевую турунду, пропитанную лекарственными средствами. Используя носовое зеркало и пинцет, врач послойно устанавливает туры в полости носа от преддверия носа до носоглотки и от дна до верхних отделов. Этот метод эффективен, но имеет отрицательные стороны.
Установка турунды занимает от 2-3 минут до 10-15 минут. Процедура достаточно болезненна и переносится больными тяжело. Поэтому для передней тампонады применяют гемостатические тампоны Merocell. Эти тампоны небольшой толщины, поэтому с минимальным дискомфортом устанавливаются в полость носа.
После установки тампоны смачиваются физиологическим раствором, под воздействием которого они разбухают и заполняют полость носа.
При задних носовых кровотечениях, когда источник кровотечения находится в задних отделах полости носа и кровоточат крупные сосуды, показана установка заднего тампона. Особенность этого метода в том, что через нос заводят специальный проводник, который выводят через рот.
К концу проводника завязывается тампон, смоченный кровоостанавливающим препаратом. Проводник вытягивают из носа и заводят тампон за мягкое небо в носоглотку, а потом в полость носа.
Отрицательная сторона метода – дискомфорт для пациента и техническая сложность проведения при его эмоционально-возбужденном состоянии.
Эффективным методом борьбы с задним и передним носовым кровотечением, независимо от локализации, является катетер «Эпистоп». Катетер представляет собой трубку, состоящую из системы трех баллонов. После установки катетера в нос, при помощи теплой воды, раздувается задний баллон и пережимает сосуды задней локализации.
Затем раздувается баллон средний локализации, пережимая сосуды в области носовых раковин и средней перегородки носа. И в конце расширяется передний баллон, пережимающий сосуды в области локус Киссельбахи.
Плюсы данного метода в том, что установка такого катетера занимает 1-3 минуты и процедура менее болезненна для пациента.
Хирургические методы остановки носового кровотечения
В специализированных учреждениях и клиниках, при неэффективности остановки заднего носового кровотечения с помощью тампонирования, прибегают к ангиографии (рентгенологическое исследование кровеносных сосудов) и эмболизации сосудов (прекращение кровотока по сосуду) полости носа под контролем электронно-оптического преобразователя. Перечисленные методы используются в тех случаях, когда доктору не удается выявить локализацию кровотечения. Причиной чему часто являются кровотечения из глубоких отделов полости носа.
При передних носовых кровотечениях источник кровотечения локализуется в области Локус Киссельбахи. И если доктор выявил кровоточащие сосуды, то тактика остановки кровотечения заметно отличается от перечисленных методов.
Электрокоагуляция
Почти во всех случаях в лор-практике для остановки кровотечения из Локус Киссельбахи применяют электрокоагуляцию. После предварительной местной анестезии кровоточащие сосуды прижигают электрокоагулятором или аппаратом Сургитрон. В нашей клинике подобная процедура проводится под контролем эндоскопа.
Это позволяет произвести хороший детальный осмотр полости носа, выявить поврежденные сосуды и прижечь их, минимизировав риск возникновения рецидива. Но электрокоагуляция имеет противопоказания. Абсолютным противопоказанием будет искусственный водитель ритма сердца – «пейсмейкер».
Электрокоагуляция в данном случае может вывести из строя «пейсмэйкер» и привести к нежелательным последствиям для пациента вплоть до остановки сердца.
Существуют альтернативные методы остановки носового кровотечения. Такие как прижигание кровоточащих сосудов препаратами, содержащими серебро, или разрушение сосудов в области локус Киссельбахи с помощью острой ложки, которая называется «абразио».
Нередко причиной кровотечения является искривленная перегородка носа. Образуя острые выступы, искривленная перегородка повреждает слизистую носа, тем самым стимулируя постоянные кровотечения. В данном случае пациенту показано оперативное вмешательство. От локального удаления искривленного участка перегородки носа (кристотомия) до полной коррекции перегородки носа (септопластика).
Реабилитационный период после хирургического метода
Остановка носового кровотечения является своего рода оперативным вмешательством, что требует ежедневного наблюдения лор-врача и послеоперационной реабилитации. Больные, которым были установлены носовые тампоны или гемостатические губки, после остановки кровотечения получают кровоостанавливающую терапию.
При необходимости им переливают компоненты потерянной крови и проводят терапию, направленную на понижение артериального давления. В среднем пациент находится с тампоном в носу 3-7 дней. После чего тампоны аккуратно удаляются, и пациент на протяжении нескольких дней находится под ежедневным наблюдением врача.
В реабилитационном периоде важно продолжать принимать препараты укрепляющие сосуды, ускоряющие заживление и увлажняющие слизистую полости носа.
Можно ли избежать частых носовых кровотечений?
Существуют внешние и внутренние факторы, провоцирующие кровотечения из носа. Следовательно, чтобы не допустить этого, следует избегать этих факторов или принять меры по лечению провоцирующих заболеваний.
Внешние факторы:
- частое использование сосудосуживающих препаратов,
- сухой, холодный или загрязненный воздух.
Внутренние факторы:
- артериальная гипертензия,
- искривленная носовая перегородка,
- новообразования носовой полости.
Заключение
Носовое кровотечение является опасным для жизни состоянием, серьезность которого нельзя недооценивать. При возникновении носового кровотечения у вас или у окружающих вас людей, нужно немедленно обращаться за специализированной медицинской помощью.
Существуют различные методы остановки носового кровотечения, которые будут применены врачом в зависимости от клинической картины заболевания.
Во избежание возникновения носовых кровотечений нужно ежегодно проходить осмотр лор-врача, и при выявлении предрасполагающих и способствующих факторов провести профилактическое лечение.