К развитию халязиона приводит неинфекционное воспаление вокруг одной или нескольких мейбомиевых желез в толще хряща века. Бактериальная инфекция может присоединится вторично. Не нужно путать халязион и ячмень. Халязион, как правило, располагается в толще века, в то время как ячмень образуется на краю века в области корня ресниц.
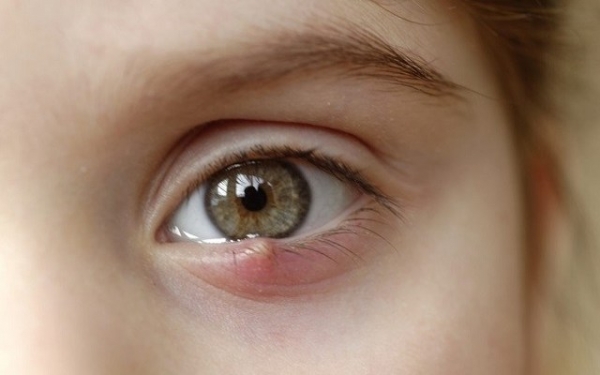
Как отличить халязион от ячменя
При обеих патологиях наблюдается болезненная припухлость глазного века, его покраснение. На этом сходство заканчивается.
- Ячмень (горделум) возникает на фоне инфицирования фоликула ресницы, всегда формируется на внешнем крае века. Через 2-3 дня в центре припухлости появляется полость с гнойным содержимым. Через некоторое время происходит ее самостоятельное вскрытие с последующим заживлением.
- При халязионе гнойное содержимое не наблюдается, красноватый узелок образуется в толще верхнего или нижнего века. Самостоятельно патология проходит редко, требует медикаментозного, физиотерапевтического лечения, а при возникновении кисты — хирургического иссечения. Если воспалительный узелок располагается на внутренней поверхности, увидеть его можно лишь вывернув веко. Образование бывает разного размера — с горошину, пшеничное зернышко, оливу.
Встречается патология в разном возрасте, имеет рецидивирующий характер. Поставить правильный диагноз и назначить лечение может только врач. При достижении большого размера образование начинает давить на роговицу, что чревато развитием астигматизма.
Признаки халязиона:
- появление «шарика» в толще века;
- веко краснеет и отекает;
- возможно небольшое воспаление конъюнктивы (слизистая оболочка внутри века и на белке глазного яблока);
- болезненность и ощущение песка в глазу;
- светочувствительность;
- слезотечение при внутреннем халязионе;
- снижение зрения при больших или множественных халязионах.
При переходе в хроническую стадию болезнь может протекать годами. Присоединение патогенной микрофлоры способствует развитию гнойного воспаления — абсцесса. Кожа над халязионом краснеет, болит, отекает, самочувствие ухудшается. Чтобы этого не допустить, нужно своевременно начать лечение.
Причины образования халязиона
Мейбомиевы железы, расположенные в хряще века, производят липиды (жир), которые образуют наружный слой защитной пленки глаза. Липидный слой необходим для сохранения слезы на поверхности глаза. Иногда, происходит закупорка выводных протоков этих сальных желез, так как отделяемое слишком густое и не может вытекать из железы.
В этом случае железа начинает увеличиваться в размере и избыточное давление внутри этой ткани приводит к неинфекционному воспалению. Однако довольно часто очень быстро может присоединится бактериальная инфекция (чаще стафилококк, который живет у всех на коже). Бактерии размножаются внутри железы и халязион появляется на веке.
У кого чаще возникает халязион?
Чаще халязион развивается у взрослых, чем у детей. При наличии акне розеацеи риск появления и повторения халязионов значительно выше.
При этой болезни страдают сальные железы не только лица, но и век. Так же у людей с синдромом сухого глаза (а это почти 20% населения) халязионы развиваются чаще.
И третья группа, у кого скорее может появиться халязион – люди с аутоиммунными заболеваниями (аллергиями).
Диагностика
Офтальмолог ставит диагноз на основании визуального осмотра. При наличии жалоб на снижение зрения проводятся дополнительные исследования — проверка остроты зрения, осмотр глазного дна и т.д.
Если болезнь имеет рецидивирующее течение с присоединением инфекций, перечень исследований расширяют.
Образец содержимого для анализа при халязионе берется редко — лишь при подозрении на недоброкачественный характер образования.
Что делать, если появился халязион?
Если халязион самостоятельно не проходит за 3-4 дня, необходимо показаться офтальмологу. Врач проверит состояние век и глаза и назначит лечение мазью с антибиотиком и противовоспалительным препаратом, чтобы уменьшить воспаление.
Если назначенное лечение не поможет в полном объеме, врач предложит провести небольшую операцию – делается маленький разрез воспаленной железы (под местной анестезией микрохирургическим инструментом с использованием микроскопа) и веко очищается.
После стихания воспаления (противовоспалительная мазь используется еще некоторое время после процедуры) не остается никаких следов вмешательства.
Показания к операции:
- Неэффективность консервативной терапии;
- диаметр образования больше 5 мм;
- запущенный халязион;
- наличие осложнений — образование абсцесса;
- распространение воспаления на окружающие структуры;
- регулярные рецидивы болезни.
Удаление халязиона лазером
Альтернатива классическому хирургическому вмешательству — лазерная или радиоволновая процедура. Операция проводится амбулаторно, на любой стадии развития новообразования. Удаление халязиона верхнего или нижнего века выполняется трансконьюнктивально — без разрезов века.
- Врач лазером рассекает капсулу образования, удаляет содержимое и саму капсулу методом выпаривания. При этом воздействие происходит исключительно на заданную глубину, удаляя лишь патологические ткани, не травмируя здоровые структуры;
- Воздействие лазера сопровождается коагуляцией сосудов, исключая кровотечение и необходимость накладывать швы. После вмешательства остается небольшая корочка, которая отпадает самостоятельно после полного заживления операционной раны.
После процедуры пациент отправляется домой, уже на следующий день он спокойно может приступать к привычным делам. Заживление происходит быстрее, чем после традиционного вмешательства.
Период реабилитации почти отсутствует.
Уход после процедуры простой — не мочить область вмешательства, не пытаться самостоятельно удалить послеоперационную корочку, обрабатывать прооперированную зону согласно рекомендациям врача.
Профилактика развития халязиона
Людям с высоким риском развития халязиона необходимо тщательно соблюдать гигиену век – регулярно 2 раза в день очищать края век от отделяемого (можно использовать, например, специальные салфетки) и лечить сопутствующие заболевания.
Важное значение в профилактике халязиона верхнего или нижнего века имеет сбалансированное питание, укрепление иммунитета, избегание инфекций. Те, кто использует контактные линзы, должны своевременно менять антисептический раствор, не носить линзы дольше положенного времени.
Записаться на консультацию к офтальмологам ЕМС можно по телефону +7 495 126-73-29, заполнив форму на сайте или оставив запрос в online чате.
Жировые грыжи век
Жировые грыжи век — это состояние окологлазных мягких тканей, при котором происходит заполнение пустот подкожным жиром, что приводит к их отвисанию, может локализоваться на верхнем или нижнем веке.
Содержание статьи:
Верхняя и нижняя часть окологлазной области покрыта самыми мягкими и нежными тканями.
Как известно, возрастные изменения кожи проявляются в виде морщин, складок и провисаний, которые первостепенно образуются в тех местах, где влияние пагубных факторов максимально сконцентрировано, что провоцирует прогрессирование процесса старения кожи.
В первую очередь подобные косметические дефекты появляются в области верхнего и нижнего века. В косметологии и медицине жировые образования в этой области называют грыжами век, скрыть которые не представляется возможным даже качественным макияжем, нанесенным в несколько этапов.
Единственный выход в такой ситуации — лечение. Однако, как множество косметических дефектов, образование жировых грыж век можно предотвратить: для этого необходимо понимать механизм их образования и определить процедуры, способные предотвратить или приостановить этот процесс.
Растягивание участков кожи происходит в связи с тем, что она теряет необходимую эластичность и упругость. Утрата этих особенностей кожи обусловлена недостаточной выработкой эластина и коллагена, которая снижается относительно того, как происходит процесс старения.
Помимо этого, мышцы верхних и нижних век отвечают за мимическую активность лица: чем она больше, тем быстрее происходит растяжение мышц, они утрачивают способность поддерживать кожу в необходимом положении.
После того как произошло отвисание мягких тканей, организм начинает активно вырабатывать ткани подкожного жира и заполняет ими все свободное пространство. Таким образом, формируются жировые грыжи век.
Из-за образования жировых отложений в области век лицо человека приобретает старческий вид, а кровообращение и отток лимфы нарушаются. Нарушение микроциркуляционных процессов приводит к отечности области вокруг глаз.
В медицине дефект классифицируют на два типа в зависимости от места расположения:
- жировые грыжи нижних век — наиболее диагностируемая проблема. Располагаются жировые отложения в области краевой линии роста ресниц, в связи с этим область становится отечной, появляются так называемые «мешки под глазами». Диагностируется этот дефект достаточно просто, без необходимости специализированного обследования;
- жировые грыжи верхних век — наиболее распространенным местом локализации дефекта является область внешнего угла глаза.
Причины жировых грыж век
Главной причиной, в результате которой появляются жировые грыжи нижних век и верхних, является постоянное сокращение мимических мышц, отвечающих за поддержание кожи век в необходимом положении, что приводит к их растяжению.
Даже если человек тщательно следит за состоянием своей кожи, выполняет необходимые процедуры для поддержания ее в тонусе, остановить этот процесс невозможно.
Читайте также: Визин Чистая Слеза: инструкция по применению, отзывы и аналоги, цены в аптеках
Единственное, что можно сделать, — это лишь снизить скорость данного процесса.
- В процессе заполнения отвисших мягких тканей подкожным жиром у человека появляется такое заболевание, как лимфедема — нарушение оттока лимфатической жидкости, ухудшающее способность крови циркулировать в необходимом количестве в области век.
- Как уже говорилось выше, возраст негативно сказывается на качестве кожи около глаз, а учитывая тот факт, что в области век расположено малое количество сальных желез, что делает ее достаточно сухой, птоз наступает значительно раньше, нежели на других участках кожи.
- Немалую роль в этом процессе играет строение, комплекция человека и генетические особенности кожи.
- Ускорить процесс формирования жировых отложений в области век могут такие факторы, как:
- частое пребывание в стрессовых ситуациях;
- чрезмерное употребление алкоголя;
- отсутствие необходимого количества сна;
- работа, при которой требуется зрительная концентрация;
- нарушение гормонального фона;
- продолжительное пребывание под прямыми солнечными лучами, посещение соляриев;
- использование косметических средств, не подходящих по типу кожи;
- частое использование декоративного макияжа;
- табакокурение.
Если у человека возникло подозрение на образование жировых грыж век, то для установки правильного диагноза следует обратиться к специалисту. Жировые грыжи век легко спутать с прочими лимфатическими отеками области глаз, которые могут быть вызваны дисфункцией сердечно-сосудистой системы организма.
Характеристики жировых грыж век
В зависимости от индивидуальных особенностей и возраста пациента у него может быть диагностирована жировая грыжа верхнего века, когда птоз локализуется на внутренней стороне, или нижнего — образование птоза под ресницами снизу.
В равной степени у человека может проявиться птоз мягких тканей в верхней или нижней части глаза. Для жировой грыжи верхнего века характерной особенностью является нависание отекшего участка на глаз, что делает взгляд тяжелым, эстетически непривлекательным. Для жировых грыж нижнего века характерно опущение подкожного жира к щеке, что делает этот участок отекшим, а вид напоминает мешочек.
На начальных этапах формирования косметического дефекта многие люди не обращают на это никакого внимания, потому как жировые грыжи нечеткие, а физиологические функции не нарушаются.
С течением времени образования проявляются более четко и сказываются на выражении лица, делая человека на вид старше своих лет, а также нарушая пропорции.
В некоторых ситуация сильный птоз мягких тканей век может привести к тому, что ухудшается функция зрения: сначала незначительно, но с течением времени будет становиться только хуже, также может появиться чрезмерное слезотечение.
Нередко у пациентов в совокупности с грыжами век, особенно если они локализуются в нижней части, имеются темные круги под глазами, что еще более негативно сказывается на внешнем облике человека.
В зависимости от того, какие изменения претерпела кожа век, специалисты выделяют 4 степени птоза мягких тканей.
- Отвисание мягких тканей имеется только в области нижнего века, начинает появляться небольшая отечность под нижними ресницами.
- Мягкие ткани провисают в нижней части века и частично на верхнем веке, тонус кожи снижается, мышцы постепенно утрачивают свою способность к удерживанию кожи.
- Птоз локализуется на всех мягких тканях обеих век, ниспускается к скуловой области, затрагивает брови, носогубную складку и щеки.
- Последняя степень птоза характеризуется утратой эластичности и подтянутости в области обеих век, появляются малярные мешки, внешние углы глаз опускаются.
Способы устранения жировых грыж век
- Жировые грыжи век появляются у любого человека, остановить этот процесс не представляется возможным, однако значительно улучшить свой внешний вид и притормозить появления дефекта можно, прибегнув к помощи косметологов и пластических хирургов.
- Благодаря различным инновационным методикам удается подтянуть кожу в области вокруг глаз и сделать общий вид лица эстетически привлекательным.
- В том случае, когда птоз мягких тканей в начальной степени, исправить положение могут щадящие методики подтягивающих аппаратных процедур.
К ним относятся:
- термолифтинг — термическое воздействие на кожу вокруг глаз, в результате которого повышается ее степень упругости;
- микротоковая терапия — воздействие на кожу век слабыми электрическими импульсами;
- ультразвуковой лифтинг — воздействие на кожу ультразвуковых лучей, оказывающих подтягивающий эффект.
- Используя одну или несколько описанных выше техник, можно легко устранить начальные стадии птоза мягких тканей, что достигается правильным воздействием на окологлазную мышцу.
- Для того чтобы существенно омолодить лицо, можно пройти процедуру подтяжки 3D-мезонитями или воспользоваться услугами тредлифтинга: результаты от процедур ничуть не уступают операционной методике подтяжки кожи лица и области вокруг глаз.
- В том случае, когда появление жировых грыж век сопровождается образованием морщин, появлением пигментных пятен и прочих косметических дефектов, то на помощь придут такие способы их устранения, как:
- пилинг кожи лица и области вокруг глаз специальными химическими препаратами щадящего действия;
- плазмолифтинг;
- омоложение верхней лицевой зоны с применением лазерного воздействия;
- курс омолаживающих масок;
- контурная пластика.
В том случае, когда техника консервативного лечения была правильно подобрана и пройден весь курс устранения жировых грыж век, человек получит прекрасных омолаживающий эффект, который существенно отодвинет естественный процесс старения кожи.
Если грыжи уже появились в полном объеме, то для их удаления необходимо радикальное хирургическое вмешательство, в ходе которого врач выполнит рассечение жировых грыж, удалит лишний подкожный жир и выполнит подтяжку отвисших тканей.
Новообразование (шишка) на веке: причины, диагностика и лечение
Появление «шишки» на веке — довольно частая жалоба наших Пациентов. Уплотнение может образоваться как на нижнем, так и на верхнем веке, а также одновременно на обоих.
В некоторых случаях новообразование на веке болит и гноится, а в некоторых — совсем не беспокоит и приносит лишь косметический дискомфорт.
Для того, чтобы выяснить причины появления шишки и избавиться от нее, советуем обратиться к врачу-офтальмологу.
Причины появления новообразования на веке
«Шишки» на веке бывают разной природы. Рассмотрим основные возможные варианты:
Халязион
Халязион — новообразование, которое возникает в результате закупорки сальной железы на веке. Это происходит, когда пути оттока секрета (вещества вырабатываемого железой) перекрываются, и поэтому он скапливается внутри протока.
Постепенно проток растягивается и превращается в твердый комок, который окружает плотная капсула.
При пальпации (физическом методе диагностики, проводимом путем ощупывания частей тела Пациента) эта капсула перекатывается под пальцами будто шарик.
Халязион образуется на веке медленно, и Пациент ощущает боль только после появления капсулы. Но даже при отсутствии болезненных ощущений не стоит откладывать консультацию врача: на месте халязиона может образоваться киста, а также может произойти нагноение тканей века глаза, что опасно для здоровья.
Халязион требует специального офтальмологического лечения — консервативного или оперативного.
Фурункул
Особо опасный вид «шишки» на веке — фурункул — возникает от гнойного воспаления волосяного мешочка ресниц и сальных желез. Это воспаление вызывает бактерия стафилококк.
Обычно фурункул образуется на верхнем веке, рядом с бровью. Развивается фурункул постепенно — от маленького узелка, который может сопровождаться отечностью, до «шишки» с небольшим желтоватым гнойником.
Часто фурункул сопровождается повышением температуры, головной болью и общей слабостью. При отсутствии должного лечение фурункул может привести к серьезным проблемам с венами глаза.
Ячмень
Еще одна распространенная разновидность «шишки» на веке — ячмень. Это воспалительный процесс фолликулы (луковицы) ресницы, который развивается вследствие закупорки сальной железы. В норме сальная железа производит специальный секрет для защиты ресниц от неблагоприятного воздействия окружающей среды.
Первые симптомы ячменя — ощущение инородного тела в глазу и боль. Если не начать лечение данного заболевания вовремя, на месте шишки возникает покраснение и гнойное воспаление.
Милиум
Наиболее безобидное новообразование, которое доставляет лишь эстетический дискомфорт, — это милиум или просянка. Такая «шишка» может иметь разный размер — от макового зернышка до гречишной крупинки. Выглядит милиум как белый угорь и не представляет угрозы здоровью человека. Однако не стоит трогать их руками, чтобы не занести инфекцию.
Удаляются милиумы, как правило, в косметическом салоне.
Диагностика и лечение шишки на веке
Определить истинную причину и вид уплотнения на веке может только врач-офтальмолог в ходе консультации или диагностического обследования. Лечение новообразования подбирается индивидуально в каждом из случаев и может проходить как медикаментозно, так и хирургически.
Как вы видите, причин появления и разновидностей новообразований на глазах – множество, поэтому определить их «природу» может только специалист. В Глазной клинике доктора Беликовой работают опытные врачи и используется современное оборудование, что позволяет как можно быстрее поставить точный диагноз, а также провести наиболее эффективные манипуляции.
Птоз верхнего века: что нужно знать косметологу
Птоз – понятие в большей степени офтальмологическое, однако с этим состоянием сталкиваются и врачи-косметологи, когда отмечают, например, у отдельных пациентов опущение верхнего века после инъекций ботулотоксинов.
Хотя в литературе подобные явления описываются нечасто1, косметологу необходимо о них помнить.
Чаще всего птоз верхнего века бывает односторонним
Определение птоза
Блефароптоз, птоз, птоз верхнего века, опущенное верхнее веко – обычно эти термины используются для описания состояния, при котором верхнее веко опущено либо смещено, что приводит к сужению глазной щели и перекрытию части глаза2. При этом опущение верхнего века может быть как врожденным, так и приобретенным и являться признаком или симптомом более серьезного неврологического заболевания или опухоли в орбите (птоз, возникший во взрослом (зрелом) возрасте)3.
В норме край верхнего века у взрослого человека располагается на 0,5–2 мм ниже верхнего лимба роговицы и не прикрывает зрачок4,5
Блефароптоз может возникнуть в любом возрасте в силу различных факторов. Следует помнить, что когда пациент предъявляет жалобы на опущение верхнего века, это всего лишь симптом, а не диагноз3. Тщательная оценка имеет первостепенное значение для определения причины. О наличии птоза верхнего века необходимо указывать пациенту до проведения процедур.
Анатомия века
Чтобы понимать механизм образования птоза, обратимся к анатомии верхнего века.
Мышцы
Мышца orbicularis oculi является основным движителем века. Сокращение этой мышцы, которая иннервируется черепным нервом VII, сужает глазную щель.
Ретракторами верхнего века являются мышцы-леваторы (которые иннервируются черепным нервом III) и его апоневрозом и верхняя часть предплюсны (мышца Мюллера). В нижнем веке ретракторами являются капсулопальпебральная фасция и нижняя таранная мышца.
Закрытие и открытие век достигается за счет ответного действия леватора пальпебры и глазного яблока.
Кожа
Кожа век – самый тонкий участок, она также участвует в движении века. Прикрепляется дорзально к orbicularis верхнего века и более свободно к preseptal orbicularis.
Глазничная перегородка
Глазничная перегородка закрывает вход в глазницу, действуя как барьер.
Орбитальная перегородка изменяется анатомически и может быть толстой или тонкой.
Орбитальная перегородка является важной структурой. При блефарохалазисе подкожно-жировая клетчатка сползает вниз из-за ослабления перегородки.
Тарзальная пластинка и складка верхнего века
Верхняя тарзальная пластинка расположена на нижнем краю верхнего века под круговой мышцей глаза, и имеет обычно 30 мм в длину и 10 мм в ширину. Нижняя тарзальная пластинка расположена на верхнем краю нижнего века, обычно имеет 28 мм в длину и 4 мм в ширину, к ней прикрепляется круговая мышца, капсулопальпебральная фасция и конъюнктива.
Внутриорбитальный жир
Выполняет функцию амортизатора и со всех сторон окружает глазное яблоко. Порции верхнего и нижнего внутриорбитального жира делятся на внутреннюю, центральную и наружную. Рядом с верхней наружной порцией находится слезная железа.
Виды птоза
Птоз можно классифицировать как врожденный (у детей с рождения или до года вследствие аномалии развития мышцы-леватора) и приобретенный6.
Приобретенный взрослый птоз (см. табл.) далее классифицируется на основе этиологических факторов:
- Миогенный
- Нервно-мышечный
- Нейрогенный
- Механический
- Церебральный
К наиболее частотным относится приобретенный инволюционный апоневротический птоз вследствие обусловленного возрастом опускания тканей7.
Таблица 1. Причины приобретенного блефароптоза
| Миогенный |
|
| Нервно-мышечный | Миастения Ботулизм |
| Нейрогенный |
|
| Механический |
|
| Церебральный | Поражения головного мозга (особенно правого полушария) |
На сегодняшний день самая точная и полная классификация различных видов птоза представлена Василием Викторовичем Атамановым:
- птоз верхнего века односторонний;
- птоз верхнего века двусторонний;
- птоз верхнего века частичный;
- малой степени 1-2 мм;
- средней степени 3-4 мм;
- тяжелой степени 5-7 мм;
- птоз верхнего века полный (отсутствие функции леватора верхнего века).
Псевдоптоз
- Также специалисты выделяют явление под названием псевдоптоз, при котором верхнее веко только кажется птозным, но на самом деле таковым не является.
- Данное состояние важно дифференцировать от птоза истинного!
- К причинам псевдоптоза относят8,9,14:
- блефароспазм,
- гемифациальный спазм,
- узость глазной щели,
- энофтальм, микрофтальм, анофтальм,
- дерматохалязис (избыточная кожа век),
- ретракцию век,
- миопию высокой степени,
- особенности строения верхнего века (взгляд с поволокой).
Как определить блефароптоз
Сбор анамнеза
- Опущенные веки (симметричное двухстороннее минимально выраженное опущение век с полноценной экскурсией верхних век. Функционально верхнее веко полноценно, но эстетически не удовлетворяет пациента).
- Пациенты выглядят сонными или уставшими.
- Пациенты могут жаловаться на ухудшение зрения, усиление слезотечения и уменьшение верхнего поля зрения.
- Сложности в повседневной жизни, такие как езда на автомобиле, чтение и подъем по лестнице.
- Жалобы на головную боль, вызванную напряжением в области лба из-за чрезмерного использования мышц лба при попытках косвенного поднятия век и поднятия бровей.
- Пациент может поднимать веко пальцем или всю бровь для улучшения обзора.
Клинические измерения
В норме верхнее веко обычно прикрывает 1 мм роговицы, а нижнее веко обычно лежит на стыке роговицы и склеры3.
Для диагностики птоза рекомендуются следующие измерения13:
- Высота глазной щели: определяется как самое широкое расстояние между краями верхнего и нижнего века при взгляде прямо и обычно колеблется в пределах 8–11 мм.
- Расстояние между верхним веком и зрачком (Marginal reflex distance): наиболее точно для измерения птоза. Пациент смотрит вдаль при взгляде прямо. Расстояние обычно составляет 4–5 мм и не зависит от положения нижнего века.
- Складка верхнего века: расстояние от складки верхнего века до края век составляет около 8 мм у мужчин и 9–10 мм у женщин. Верхняя складка века отсутствует при врожденном птозе и увеличивается при апоневротическом птозе.
- Тест функции леватора: этот тест оценивает сила тяги леваторной мышцы. Измеряется движение верхнего века при взгляде вниз и вверх, в то время как бровь / лобная мышца фиксируется рукой, чтобы избежать их естественного движения. Нормальная функция составляет больше 11 мм, больше 11 мм считается «очень хорошо», «хорошо» 8–10 мм, 5–7 мм и менее 4 мм считается «плохо».
Основываясь на этих измерениях и данных клинического осмотра, птоз можно разделить на легкий (1–2 мм), умеренный (3–4 мм) и тяжелый (> 4 мм)
Внешний осмотр
- Пропальпировать веки и край орбиты.
- Оценить любые клинические признаки относительного проптоза или энофтальма в каждом глазу.
- Провести осмотр бровей на исходном уровне.
- Отметить положение головы пациента; положение подбородка. Пациенты могут отклонять голову назад.
- Осмотр зрачка. Различия в размере зрачка и цвете радужной оболочки глаз могут исключить синдром Хорнера.
- Наличие косоглазия.
При наличии симптомов косметологу следует направлять пациентов к офтальмологам.
Птоз и ботулинотерапия
В целом появление птоза, обусловленного введением ботулотоксина, в литературе отмечается нечасто12,15,16.
Чаще всего возникает ятрогенный птоз, вызванный инъекцией ботулина, обычно он самостоятельно разрешается в течение 3–4 недель. В литературе приводится описание использования глазных капель Апраклонидин 0,5 % для ускорения этого процесса. Действующее вещество альфа2-адренергический агонист заставляет мышцы Мюллера сокращаться быстрее и поднимать верхнее веко на 1–3 мм11.
Подробные протоколы можно прочитать по ссылке.
Чтобы минимизировать риск ятрогенного птоза рекомендуется использовать соответствующую методику выполнения инъекций и помнить анатомию.
Лобная мышца на орбитальном ободке чередуется с глазной мышцей orbicularis oculi и центральными депрессорами бровей, включая corrugator supercilii, depressor supercilii и procerus. Эти мышцы двигают брови и кожу.
Мышцы глазного яблока функционируют как депрессоры бровей. Боковая мышца orbicularis oculi отвечает за формирование морщин «гусиные лапки». В нижнем веке активность мышц объясняет появление морщин нижнего века. Procerus морщит основание носа, а корругатор производят две вертикальных морщины между бровями.
Лечение и коррекция птоза век
Терапия блефароптоза комплексная и обычно требует участия невролога, офтальмолога и специалиста эстетической медицины.
Птоз можно откорректировать, если установлена причина2.
Консервативные методы
- Врожденный и нейрогенный птоз легкой или средней степени тяжести может саморазрешиться и не повлечь каких-либо осложнений со стороны зрительного аппарата17.
- Птоз при миотонической дистрофии корректируется специальным макияжем с помощью специального клея, фиксирующего верхнее веко, а также очками2.
- Некоторые формы миогенного птоза, особенно при миастении и миастеническом синдроме, хорошо реагируют на медикаментозную терапию (например, ингибиторы холинэстеразы, кортикостероиды, азатиоприн, диаминопиридин) и умеренную физическую нагрузку.
Хирургические методы
Однако в большинстве случаев птоз корректируется хирургическим путем (блефаропластика). Почти во всех случаях операция выполняется офтальмологом или пластическим хирургом амбулаторно под анестезией.
При легком птозе выполняется резекция конъюнктивы и мышцы Мюллера, а также процедура Фасанелла-Сервата18. Она была впервые предложена в 1961 году и представляет собой иссечение тарзоконъюнктивальной ткани, мышцы Мюллера и мышцы levator palpebrae superioris.
Также в литературе имеются указания на лечение легкой степени птоза с помощью ботулотоксина. Токсин вводился в область orbicularis для коррекции микроптоза и улучшения симметрии. Однако данная методика может приводить к усилению птоза верхнего века в случае превышения дозировки19,20.
При более сильных явлениях блефароптоза показана миэктомия orbicularis, лифтинг бровей.
Альтернативные методики
Описаны эндоскопическая подтяжка лба для опущения бровей (однако следует помнить, что методика не решает проблему птоза век, только бровей)2, процедуру под названием Whitnall's Sling21.
Заключение
Форма глаз вместе с положением век, формой и положением бровей определяют индивидуальность человека. Поэтому при проведении коррекции косметологу следует ориентироваться на внешний осмотр и уметь отличать птоз истинный от псевдоптоза и соответствующим образом подбирать протокол коррекции с учетом индивидуальных особенностей каждого пациента.
Блефарохалязис – симптомы, диагностика, лечение
- Глаза и окологлазничная область обращают на себя основное внимание при знакомстве и общении людей, так как занимают среднюю треть лица, и любые недостатки, связанные с зоной вокруг глаз, в значительной степени ухудшают внешний вид человека, и, как следствие, снижают качество жизни, нередко являются причиной внутренних проблем.
- В последнее время очень часто люди обращаются за помощью к офтальмологам, имея различные недостатки данной зоны.
- Наличие избыточной кожи вокруг глаз, так называемых «грыж» (инфраорбитальных и супраорбитальных протрузий), асимметрии периорбительной области, атонии тканей вокруг глаз, пролапс слезной железы – все это симптомы патологии, которая в офтальмологии называется «блефарохалязис».
В каком возрасте чаще всего развивается данная патология?
К наличию выраженного блефарохалязиса склонны пациенты в любом возрасте, в зависимости от причины возникновения процесса
- возрастные изменения;
- генетический фактор;
- наличие того или иного общего заболевания (например, эндокринная патология);
- наличие провоцирующего фактора – заболевания век (например, пролапс слезной железы);
- травма периорбитальной области.
Показания к коррекции блефарохалязиса:
- дерматохалазис (нависание кожи век в силу избыточной ткани, в ряде случаев приводящее к сужению обзора сверху, или видимый дефект на нижних веках, что может провоцировать слабость ребра нижнего века, отставание его от конъюнктивальной полости, прохождение слезы мимо слезного канала и, соответственно, пациентов беспокоит постоянное слезотечение);
- блефароптоз (патологическое опущение века, вызванное, в данном случае, наличием избыточных тканей на верхних веках);
- объемные образования век различной этиологии (в том числе халязионы, доброкачественные и злокачественные новообразоания);
- другие особенности (например, эпикантус – образование дополнительной складки в носовой части угла века и «восточные глаза» – несформированная тарзо-орбитальная складка на верхнем веке).
Важно помнить! Кожа век тонкая и чувствительная, поэтому она подвержена возрастным изменениям в первую очередь.
История данной патологии и оперативного лечения (во всех ее проявлениях) насчитывает не одно тысячелетие. Так, еще Авиценна в 10 веке до нашей эры писал о том, что после удаления избытка нависающей кожи верхнего века улучшался обзор. А в индийских трактатах коррекция блефарохалязиса упоминается еще за 400 лет до нашей эры.
История европейских операций началась с 1800 года.
F. S. Esser (Эссер), 1878-1946, голланд. хирург и V. Morax (Моракс), 1866-1935, франц. офтальмолог выполняли реконструктивные операции на веках, а позже – не только реконструктивные, но и косметические.
Противопоказания к коррекции блефарохалязиса
Хирургическое вмешательство на веках противопоказано при аутоиммунных заболеваниях, в том числе некомпенсированном сахарном диабете, инфекционных заболеваниях в стадии обострения, тяжелых хронических заболеваниях, онкологии, болезнях крови, связанных с проблемами свертываемости, некомпенсированных сердечно-сосудистых заболеваниях, конъюнктивите и острых воспалительных патологиях век.
К противопоказаниям также относится высокое внутриглазное давление, наличие периферических дистрофий сетчатки, нуждающихся в лазеркоагуляции, выраженный синдром «Сухого глаза».
Предоперационная подготовка:
- В первую очередь необходимо обратиться к офтальмологу для прохождения комплексного обследования перед операцией и выявления наличия или отсутствия офтальмологических противопоказаний.
- После обследования врач выдает необходимый список анализов, результаты которых Вы должны предоставить хирургу перед операцией.
- За две недели до операции следует прекратить прием кроверазжижающих препаратов (например, кардиомагнил, аспирин).
- За неделю до операции исключить алкоголь.
Важно знать! Операции на веках в нашей клинике проводятся под местной анестезией (используются такие препараты, как «Маркаин», «Ультракаин», «Лидокаин»).
Перед операцией необходимо пройти обследование.
Как проводится обследование?
Среди основных исследований можно указать следующие:
- определение остроты зрения;
- авторефрактометрия;
- тонометрия (измерение внутриглазного давления);
- проба Ширмера;
- биомикроскопия (исследование переднего отрезка глаза);
- офтальмоскопия (исследование глазного дна на циклоплегии (на широком зрачке).
После окончания полного диагностического офтальмологического обследования с пациентом обсуждается рекомендованная тактика хирургического лечения. Врач подробно ответит на все интересующие вопросы.
Важно понимать! Прохождение данного обследования необходимо в интересах пациентов! Зачастую, не имея симптомов, протекает та или иная патология, клиническое проявление которой может спровоцировать любое оперативное вмешательство!
После проведения коррекции блефарохалязиса
Каковы рекомендации восстановительного периода?
Послеоперационный период длится в среднем 1 месяц. В восстановительном периоде необходимо носить солнцезащитные очки, избегать физических нагрузок, строго ограничить посещение бассейна, бани, саун, солярия, также не принимать горячую ванну. Обязательно воздерживаться от алкоголя.
Рекомендации по питанию включают отказ от соленой, острой и жареной пищи и газированных напитков. Сон должен быть достаточным для нормального восстановления и заживления тканей. Врач назначает мазь для обработки послеоперационной зоны и может назначить увлажняющие глазные капли или другие препараты в зависимости от послеоперационного состояния тканей.
Строгое соблюдение правил и рекомендаций реабилитационного периода является залогом успешного и скорейшего восстановления, отсутствия осложнений. Необходимо также неукоснительно соблюдать график визитов в клинику.
Почему операцию должен делать именно офтальмолог
- Офтальмолог знает анатомию, строение орбиты глаза и вспомогательного аппарата глаза именно со стороны комплексного подхода, единой системы функционирования.
- Именно офтальмолог может оценить состояние глаз до операции, диагностировать такие заболевания, как синдром сухого глаза, экзофтальм, энофтальм, блефарит или другие патологии, при которых операция может быть противопоказана или отсрочена.
- Провести терапию до операции и предупредить осложнения, связанные именно с офтальмологической патологией.
Проведение блефаропластики в «клинике доктора куренкова» имеет приоретет:
- наличие новейшего оборудования, каким только располагает современная офтальмология;
- высококвалифицированные специалисты (беспрерывно обучающиеся современным тенденциям и открытиям в данном направлении);
- местная инфильтрационная анестезия (что позволяет достичь более точного результата, чем при операциях под общим наркозом);
- присутствие анестезиолога на всех операциях (оказание грамотного анестезиологического пособия, что позволяет пациентам чувствовать себя на операции комфортно);
- круглосуточная связь с хирургом весь послеоперационный период;
- всё необходимое для обработки ран и ведения послеоперационного периода выдается пациенту в клинике;
- пациент уходит домой в день операции (хирургическое лечение проводится амбулаторно);
- данные операции делают пациенты в любом возрасте (18+)!
Своевременное обращение к офтальмологу – залог успешного лечения.