Синдром сухого глаза – заболевание, возникающее в результате снижения качества или количества слезной жидкости, вызывающее повреждение глазной поверхности и чувство дискомфорта.
Чрезмерное испарение слезы (причина сухости в 86% случаев) вызвано обструкцией или нарушением функции мейбомиевых желез, расположенных на краях век и ответственных за производство маслянистого – липидного слоя слезы.
Недостаток или полное отсутствие этого слоя может вызывать испарение слезной пленки до 16 раз быстрее.
Это очень распространенное в мире заболевание. Например, в США, по разным данным, им страдает от 10 до 48% населения преимущественно в возрасте старше 40 лет. Встречается информация, что в России этот показатель составляет около 17% населения, при этом девять из десяти больных — женщины. Однако все эти цифры относительны и могут не в полной мере отражать истинную ситуацию.
Так, 69% опрошенных, испытывающих симптомы ССГ, не обращаются за помощью к офтальмологам по этому поводу. Данным заболеванием несколько чаще страдают женщины. У 42% женщин в возрасте 45-54 года, отмечающих у себя затуманивание зрения, данный симптом связан с этим синдромом.
Синдром сухого глаза, ассоциированный с синдромом Шегрена, встречается у около 1-3% населения, из них 90% — женщины.
Слеза и её функции
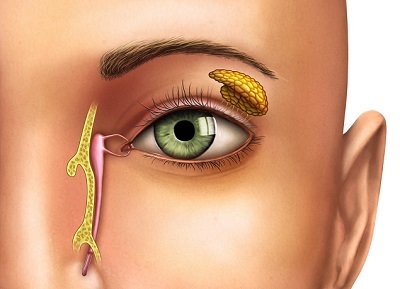
Слеза представляет собой стерильную, прозрачную, слегка щелочную (рН 7,0–7,4) жидкость, состоящую на 99% из воды и приблизительно на 1% из органических (иммуноглобулины, лизоцим, лактоферрин) и неорганических веществ (главным образом солей натрия, магния и кальция). В конъюнктивальном мешке — щелевидной полости между задней поверхностью век и передней поверхностью глазного яблока — содержится около 6-7 мкл слезной жидкости. Выделяющаяся слезная жидкость, омывая переднюю поверхность глаза, оттекает во внутренний угол глаза и через точечные отверстия (слезные точки) попадает в верхний и нижний слезные канальцы. Эти канальцы ведут в слезный мешок, откуда через носослезный канал – в носовую полость. Продуцируемый мейбомиевыми железами и железистыми клетками Цейса и Молля липидный слой выполняет защитную функцию, препятствует испарению подлежащего слоя с поверхности глаза. Еще одним важным свойством является улучшение оптических свойств роговицы. Дисфункция липидного слоя может приводить к повышенной испаряемости слезы.
Причины возникновения
Причинами возникновения ССГ являются нарушение продукции слезы, нарушение процесса испарения её с поверхности роговицы или их комплекс. Недостаточность слезообразования – наиболее частая причина синдрома сухого глаза. Состояния, приводящие к этому, подразделяются на связанные и не связанные с синдромом Шегрена.
Синдром Шегрена – хронический аутоиммунный процесс, вызывающий поражение главным образом слюнных и слезных желез. Он может быть первичным, т.е., возникающим изолированно, и вторичным — при других системных аутоиммунных нарушениях соединительной ткани.
Симптомы и их оценка
Часто глазные проявления и выраженность симптомов не коррелируют между собой, но их комплексная оценка важна в диагностике и определении тактики лечения синдрома сухого глаза. В зависимости от тяжести синдрома пациенты могут жаловаться на:
- • ощущение инородного тела;
- • сухость в глазу или, напротив, слезотечение;
- • покраснение и раздражение глаза;
- • слизистое отделяемое (обычно в виде нитей);
- • жжение;
- • фотофобию;
- • колебания остроты зрения в течение дня или затуманивание зрения;
- • болевые ощущения при закапывании индифферентных глазных капель (например, физраствора).
Эти симптомы часто усиливаются при нахождении в помещениях с сухим теплым или горячим, задымленным воздухом, после длительного чтения или работы за компьютером. Как правило, их обострение отмечается к вечеру, после долгой зрительной работы или воздействия неблагоприятных условий среды.
Пациенты с дисфункцией мейбомиевых желез могут жаловаться на покраснение век и конъюнктивы, но при этом выраженность симптомов усиливается по утрам. У пожилых людей частота развития ССГ возрастает и может быть тесно связана также с посттравматическим стрессом и депрессией.
Парадоксально, но пациенты с синдромом сухого глаза, особенно легкой формы, часто жалуются на слезотечение. Это объясняется рефлекторным повышением слезопродукции в ответ на сухость роговицы.
Лечение
Основными направлениями лечения синдрома сухого глаза являются уменьшение провоцирующих заболевание факторов, стимуляция слезопродукции и компенсация ее недостаточности, увеличение времени пребывания слезы на поверхности глаза, гигиена век и лечение воспалительных процессов.
Тактика лечения зависит от степени тяжести болезни и может включать консервативные и хирургические методы. Немаловажную роль может сыграть изменение условий жизни пациента. Раннее выявление и активное лечение синдрома сухого глаза способно помочь предотвратить появление на роговице рубцов и язв.
Прогноз зависит от степени тяжести. Большинство пациентов имеет легкую или среднюю степень, симптомы которых успешно могут купироваться симптоматическим закапыванием заменителей слезы. В целом, прогноз в отношении зрительных функций благоприятный.
Однако у пациентов с синдромом Шегрена или длительно не получавших лечения, он менее благоприятен, а ССГ у них требует длительного курса терапии.
Окклюзия слезных канальцев
Этот метод часто эффективный (в 74-86% случаев) и безопасный даже в детском возрасте метод при наличии постоянных симптомов синдрома сухого глаза, не купирующихся заменителями слезы. Его суть заключается в блокировании естественного оттока слезной жидкости через слезные точки.
Могут блокироваться только нижние или верхние слезные точки, но в некоторых случаях – обе одновременно. Обычно вначале имплантируются рассасывающие обтураторы, затем при необходимости не рассасывающиеся. Обтураторы могут устанавливаться в начальную часть носослезного канальца (слезную точку) или глубже по ходу канальца (интраканаликулярно).
Их размеры в зависимости от диаметра канальца могут быть от 0,2 до 1,0 мм.
Хирургическое лечение
- Хирургическое лечение показано в очень тяжелых случаях при образовании язв роговицы или угрозе ее перфорации.
- К хирургическим методам лечения относятся:
- 1) фиксирование перфорации или десцеметоцеле цианоакрилатным клеем;
- 2) закрытие места возможной или явной перфорации роговичным или роговично-склеральным лоскутом, например, из тканей амниона или широкой фасции бедра;
- 3) боковая тарзоррафия (показана пациентам с вторичным ССГ после кератита в результате поражения лицевого или тройничного нерва);
- 4) покрытие слезной точки конъюнктивальным лоскутом;
- 5) хирургическая окклюзия слезоотводящей системы;
- 6) транспозиция протока слюнной железы;
- 7) крио- или термокоагуляция слезной точки.
- Одним из новых методов хирургического лечения синдрома сухого глаза, возникшего на фоне дисфункции мейбомиевых желез, является зондирование мейбомиевых желез.
Как лечить «синдром сухого глаза»?
- гигиена век (проводится с целью опорожнения мейбомиевых желез, восстановления липидного компонента слезной пленки, очищения кожи век, улучшения кровообращения, что, в свою очередь, снижает уровень воспалительных и аллергических реакций);
- компенсация липидного слоя слезной пленки (использование слезозаменителей);
- препятствие оттока слезы – использование специальных «пробочек-обтураторов» слезных точек; обтураторы слезных точек блокируют поступление слезы в слезный каналец, который являющийся дренажным каналом, через который слезы уходят с поверхности глаза, тем самым обеспечивая глазу большее увлажнение. Процедура по установке обтураторов быстрая, безопасная и безболезненная, к тому же эта операция полностью обратима – установленный обтуратор в любой момент можно удалить без дискомфорта для пациента.
- устранение этиологической причины заболевания (воспалительного или токсико-аллергического фактора);
- массаж век (мануальный массаж – с помощью стеклянных палочек, аппаратный – с использование прибора «BlephEx»); Очищение века при помощи прибора BlephEx помогает эффективно бороться с блефаритами (рецидивирующее воспаление края век) и избавляет пациента от многих негативных последствий синдрома сухого глаза.
- Лазерное лечение аппаратом «EYE-LIGHT». Лечебный эффект основан на фотостимулирующем, иммуностимулирующем, противовоспалительном, рассасывающем, нейротротропном действии лазерного излучения.
Как работает лазер «eye-light»
Это единственный аппарат с двумя запатентованными технологиями.
«OPE» — технология: это воздействие полихроматическим светом, который, благодаря тепловым импульсам, нормализует работу мейбомиевых желез. Зоной светового облучения являются скулы и периорбитальная область, тем самым стимулируется сокращение желез, увеличивается объем поступающих липидов в слезную пленку и снижается ее склонность к быстрому испарению. Технология LIGHT MODULATION: это уникальная технология фотобиомодуляции, используемая на протяжении многих лет в различных областях медицины (дерматология, стоматология и т. д.). Пучок света определенной длины волны вызывает эндогенный нагрев век, что облегчает размягчение жирового секрета, содержащегося в мейбомиевых железах и его эвакуацию для стабилизации липидного слоя слезы.
Лазерное лечение глаз: назначения, преимущества, недостатки
На сегодняшний день лазерное лечение может вылечить зрение даже в, казалось бы, самых непростых ситуациях. Эта процедура занимает одно из рядовых мест по восстановлению зрения. Самый большой плюс в том, что оно наиболее щадящее из всех методов. Лазерное лечение глаз дает возможность вновь видеть мир здоровым зрением. Поэтому людям, страдающим плохим зрением, обязательно нужно знать, что есть такой способ лечения, как лазерное.
Читайте также: Можно ли проводить КТ или МРТ если в глазах установлены искусственные хрусталики (ИОЛ)
Для чего же нужно лазерное лечение?Глаз человека устроен таким образом, что каждое нервное окончание участвует в передачи информации в мозг, что делает человека способным видеть мир. Но при наличии заболеваний глаз, человек видит мир расплывчато и не четко, потому как лучи света как бы расползаются на сетчатке.
Лазерное лечение восстанавливает способность видеть четко, за счет моделирования роговицы. После данной процедуры роговица правильно преломляет солнечный свет, попадающий на сетчатку.
Конечно же подобный эффект дают также знакомые всем очки и линзы. Но согласитесь, что все эти способы обладают временным результатом — только пока вы их носите. Да и давно известно, что такой способ только ухудшает зрение со временем.
В отличие от лазерного лечения. Потому что оно устраняет саму первопричину проблемы. Поэтому многие врачи-офтальмологи настоятельно советуют своим пациентам провести эту процедуру, чтобы раз и навсегда избавиться от проблем со зрением.
Лазерная коррекция зрения необходима следующим категориям лиц.
В данной лечебной манипуляции нуждаются люди, у которых нарушен один из важнейших процессов в зрительном анализаторе — способность преломление светового луча через роговицу. С помощью данного процесса глаз способен создавать образы с помощью сетчатки, хрусталика и роговицы.
Этот процесс имеет название «рефракция». Именно этим процессом объясняется возникновение таких злободневных заболеваний на сегодняшний день как близорукость, дальнозоркость или астигматизм.
То есть при данных заболеваниях глаз утрачивает способность преломлять световые лучи через роговицу, вследствие чего человек видит предметы размыто.
Показания для лазерного коррекция зрения
- Лазерная коррекция зрения показана в следующих случаях и следующим категориям лиц:
- — Люди, которые страдают миопией, гиперметропией или астигматизмом.
- — Люди не желающие носить корректирующие очки или контактные линзы.
— Люди, которые по роду своей деятельности или занятию не могут носить очки.
К этой категории можно отнести людей, работающие в запыленной или загазованной местности, спортсмены или врачи.
— Люди, которые по роду своей деятельности нуждаются в четком зрении и работа, требующая постоянного напряжения глазного аппарата. Это водители, пилоты, врачи.
При лечении ослабленного зрения данным способом можно навсегда избавиться от близорукости, дальнозоркости, астигматизма. Необходимо делать лазерную коррекцию зрения в определенный период жизни человека. Это 18-55 лет.
Раньше 18 лет этого делать не стоит, так как глазное яблоко, в частности, хрусталик еще не достаточно сформированы. Люди в возрасте 55 лет и старше часто не получают желаемого результата, так как возрастное утолщение хрусталика не поддается воздействию лазера.
Следовательно, чем раньше начать лечение заболевания, тем эффективнее будет результат.
Совсем иной подход требуют заболевания не связанные с патологическим нарушением зрения, например, травмы, повреждения глазного яблока. В данном случае доктор проводит индивидуальный план диагностических процедур и только после этого назначает индивидуальный план лечения.
Противопоказания к лечению зрения лазером
Несмотря на то, что на сегодняшний день процедура лазерного восстановления зрения является доступной, но далеко не каждый сможет ей воспользоваться. Все дело в том, что она имеет ряд противопоказаний, которые необходимо учитывать в обязательном порядке. Существуют следующие ограничения для проведения данной операции:
- — возраст пациента (не младше 18 лет, прижигание несформированной сетчатки глаза лазером у детей – недопустимо);
- — беременность и лактация;
- — сахарный диабет;
- — заболевания, снижающие иммунитет;
- — глаукома, катаракта и оптическая нейропатия (лечение допускается на определенных стадиях болезней).
Для того чтобы исключить возможные осложнения, необходимо обратиться за консультацией к специалисту и пройти комплексное обследование организма. При наличии таких заболеваний, как миопия, разрыв сетчатки и помутнение хрусталика перед лазерным лечением выполняют коагуляцию.
Лазерная коагуляционная терапия
Лазерная коагуляция – процедура, направленная на улучшение зрения. Она укрепляет сетчатку глаза и препятствует скоплению жидкости под ней. Операция длительностью не больше 30 минут проходит с использованием местной анестезии. Лазерная коагуляция имеет следующие показания к применению:
- — близорукость и катаракта;
- — нарушения в работе сосудов и тромбоз вен;
- — дистрофия сетчатки и ее отслойка.
Преимущества лечения лазером
- Лазерное лечение является востребованной процедурой по всему миру.
Ее несомненными преимуществами являются:
- — быстрое восстановление после процедуры и ее безболезненность;
- — гарантированная эффективность восстановления зрения;
- — быстрота и отсутствие необходимости в госпитализации;
- — долговечный результат;
- — универсальность процедуры (специалисты рекомендуют ее при любой проблеме офтальмологического характера).
Таким образом, современный метод лазерного восстановления зрения можно по праву считать лучшим. Конечно, у операции есть и недостатки, но на фоне ее достоинств, они становятся несущественными.
Какие недостатки имеет лазерное лечение
- Размышляя о недостатках лечения лазером, можно отметить несильное чувство дискомфорта после коррекции, которое длиться обычно чуть меньше недели.
- Ограниченное количества людей, обладающих низким болевым порогом, могут испытывать некоторую боль.
- Обязательным является после проведения лазерной терапии использовать капли для глаз, которые восстановят зрачки после луча.
Судя по отзывам людей, прошедших лазерное восстановление зрения, то всего лишь небольшой процент операций вызывает осложнения.
Это всяческие нарушения роговицы глаза и нервных окончаний. Но это случается лишь при таком случае, когда вы доверились некомпетентному доктору либо сделали подобную операцию в малоизвестной клинике.
В таком случае следует немедленно переделать операцию, иначе в последствие зрение ухудшится.
Также небольшой минус этой процедуры в том, что на непродолжительное время вам придется отказаться от выполнения физической работы в доме. На время вам нельзя будет читать книги и пользоваться девайсами.
Как подготовиться к лечению
Так как эта процедура серьезная, подготовиться к ней нужно ответственно и основательно. Обязательно откажитесь от линз и очков за неделю до предполагаемой процедуры. Рекомендуется взять больничный или отпуск с работы. Это минимализируют нагрузку на ваши глаза и восстановление после операции пройдет легче и быстрее.
Также не лишним будет сдать анализы и посетить офтальмолога. Полностью исключите алкоголь и курение минимум за сутки до процедуры. Женщинам не следует наносить макияж.
Перед сном нужно хорошо вымыть волосы и лицо, а лучше принять душ или теплую ванну. Этот способ снимет с вас напряжение.
Если вы беспокоитесь о предстоящем лечении и не можете уснуть, то рекомендуется выпить какие-нибудь успокоительные травы.
Процесс операции
Перед подготовкой к лазерному лечению, врачу необходимо использовать глазной анальгетик. После его применения у больного возникает рефлекторное моргание, что недопустимо перед процедурой. Для предотвращения моргания используют офтальмологический расширитель.
Три стадии операции
На первой стадии выполняется отделение верхнего эпителия роговой оболочки. Для этого существует специальный хирургический прибор микрокератом. После первых манипуляций врач получает возможность для работы в средней прослойке ткани. Это безболезненная процедура не причиняет пациенту дискомфорт.
- На второй стадии происходит «фотохимическая абляция» — испарение внутреннего слоя роговицы, в процессе работы ей придают необходимую форму. Корректировка зрения происходит в зависимости от того, в какой части удаляется ткань роговицы:
- — В центральной зоне оболочки — исправляется близорукость.
- — В периферийной части корректируется дальнозоркость.
- — Удаление ткани на разных участках — излечивает астигматизм.
На завершающей стадии, удаленный ранее верхний слой роговицы возвращают на место. Послеоперационное состояние больного обычно не предусматривает госпитализацию.
Главное, что необходимо – это сопровождающий, который поможет добраться домой и позаботится о нём какое-то время.
Реабилитационный период
- После лазерного вмешательства зрение восстанавливается в течение месяца. Чтобы не усугубить ситуацию нужно строго придерживаться определенных правил:
- — Не дотрагиваться до глаз руками, во избежание занесения инфекции.
- — Ни читать, ни пользоваться компьютером и как можно меньше напрягать глазные мышцы.
- — Исключить попадание воды в глаза (баня, душ).
- — Снизить физическую нагрузку.
- — Не употреблять спиртное и табак.
- — Выход на улицу, только после одобрения лечащего врача.
Важно осознавать, что, несмотря на всю кажущуюся простоту процедуры, данный процесс всё же является операбельным вмешательством в организм.
Следовательно, выполнение всех предписаний врача строго обязательно.
Лазерная коррекция зрения – хирургические методы лечения офтальмологических заболеваний
В современном мире все большее число людей, имеющих проблемы со зрением, улучшают его с помощью лазерной коррекции. На практике коррекция глаз применяется более четверти века, но, несмотря на востребованность, она и сейчас продолжает развиваться и совершенствоваться.
Лазерная коррекция – это современный, пользующийся популярностью, эффективный метод, направленный на улучшение и восстановление функций зрения. Это практически единственный способ, помогающий свести к минимуму ношение очков и линз или вовсе отказаться от их использования.
Суть процедуры заключается в применении лазера. Лазерный луч направляют на глазную роговицу, вследствие чего она меняет свою форму (оптические свойства), а у сетчатки появляется возможность правильно фокусировать изображение, таким образом, происходит процесс улучшения зрения.
Перед проведением коррекции зрения пациент проходит специальную диагностику, в результате полученных данных оценивается, насколько для него безопасна процедура, и только потом, после детального изучения показателей, назначается или не назначается лазерная коррекция. Это решает, в первую очередь, офтальмолог. Для каждого пациента процедура коррекции зрения является индивидуальной. Если она назначена, то к ней нужно подготовиться:
- За несколько дней до операции отказаться от ношения линз;
- Двое суток до процедуры не следует употреблять спиртные напитки;
- В день операции не использовать декоративную косметику для глаз;
- На день операции не должно наблюдаться никаких заболеваний (кашель, насморк, повышенная температура). Это связано с тем, что любая простуда снижает иммунитет, а это значит, что процесс восстановления после лазерной манипуляции может немного затянуться.
После коррекции глаз лазером лучше несколько дней отдохнуть для полного восстановления организма.
Нарушения зрения, при которых рекомендуется лазерная коррекция глаз
Самыми частыми оптическими дефектами органа зрения, при которых офтальмологи назначают или рекомендуют лазерную коррекцию, является близорукость, дальнозоркость, астигматизм. Для каждого из этих состояний разработаны специальные программы.
Близорукость или миопия – это когда человек четко видит предметы, находящиеся близко, и размыто или плохо видит то, что находится вдали. Уместной лазерная коррекция будет при не слишком сильно выраженной близорукости.
Дальнозоркость или гиперметропия – это дефект оптики, при котором предметы на отдаленном расстоянии видны четко, а рядом находящиеся – расплываются.
Астигматизм – неравномерное искривление роговицы. В этом случае эффективной является лазерная операция, выполненная на роговице. Применяется при низкой и средней степени астигматизма.
Часто люди, которые носят очки или линзы, чувствуют дискомфорт, или по какой-нибудь причине не могут их носить, в этом случае можно также прибегнуть к коррекции зрения с помощью лазера. Зачастую лазерную коррекцию зрения проходят спортсмены, которые не могут носить очки по роду занятий.
Методы коррекции зрения с помощью лазера
Лазерная хирургия состоит из различных методов:
У каждого метода есть разновидности (модификации), некоторые из них применяются чаще, а некоторые – в крайне редких случаях.
ЛАСЕК – это такой вид коррекции лазером, при котором не формируется поверхностный клапан. Его применяют в особых случаях, когда у пациента слишком тонкая роговица или слишком плоская, и образование клапана на ее поверхности практически невозможно.
Во время данной процедуры поверхностный пласт роговицы удаляется в центральной части и корректируется лазерными импульсами. Управляются импульсы с помощью компьютера. Для этого используется спиртовой раствор, на несколько секунд наносимый на глазную поверхность.
Завершающим этапом операции является надевание специальной контактной линзы на роговицу на весь восстановительный период, длительность которого составляет 5-6 суток.
В это время пациент может ощущать некий дискомфорт, устранить который можно, воспользовавшись глазными, увлажняющими каплями.
ФРК – метод, суть которого заключается в испарении слоя эпителия, при этом спиртовой раствор не применяется. Этот способ в лазерной хирургии появился задолго до метода Ласек.
Впервые его начали применять в середине 80-х годов. Его по сей день широко применяют в лазерной хирургии, особенно там, где есть противопоказания к иным манипуляциям.
Восстановительный и заживляющий период составляет трое суток.
Помимо основных видов коррекции, разрабатывается множество новых модификаций, которые постепенно применяются на практике и занимают свое место в лазерной хирургии.
Преимущества использования лазерной коррекции при заболеваниях глаз
За период многолетнего применения лазерная хирургия доказала свою эффективность и безопасность, но к этим преимуществам стоит добавить следующее:
- При отсутствии противопоказаний коррекция зрения с использованием лазера разрешается при самых распространенных формах близорукости, дальнозоркости, пресбиопии и астигматизма;
- Практически отсутствуют возрастные ограничения. Лазерные манипуляции проводятся при лечении пациентов, возраст которых составляет от 18 до 45 лет;
- Выполняется манипуляция за считанные минуты. Для одного глаза общая процедура, включая коррекцию и дополнительные манипуляции, занимает 10-12 минут;
- Отсутствие каких-либо болевых ощущений, поскольку предусмотрена анестезия (в виде капель), блокирующая боль. Чувствовать пациент может только прикосновения;
- При лазерной операции человеку нет необходимости ложиться в медицинское учреждение на стационар. Спустя час после процедуры можно идти домой;
- Быстрый результат по восстановлению зрительных функций. Первые результаты заметны через несколько часов после операции. Полное восстановление зрения происходит в течение одной недели;
- Предсказуемость результатов. Пациенту гарантируют такое зрение, какое у него было до процедуры во время ношения линз или очков;
- Сохранение формы роговицы навсегда. При отсутствии прогрессирующей близорукости, результат сохранится на многие годы.
Коррекция зрения полезна и рекомендуется специалистами при появлении первых признаков нарушений зрительных функций, поскольку есть заболевания, которые легко устраняются в молодом возрасте и практически не поддаются лечению в старости.
Противопоказания лазерной коррекции
У каждой процедуры, касающейся здоровья человека, есть свои противопоказания. У коррекции зрения с применением лазера перечень противопоказаний минимальный. Запрещено проводить коррекцию лазером:
- Беременным женщинам, а также в период кормления грудью;
- Людям с хроническими заболеваниями глаз;
- Пациентам с прогрессирующей близорукостью;
- Детям до 18 лет;
- Пациентам с особенностями строения роговицы;
- Наличие раковых заболеваний.
Минимальное наличие противопоказаний у коррекции зрения лазером еще раз подтверждает безопасность и надежность процедуры.
Лазерная коррекция зрения позади – как себя вести в послеоперационный период
После операции пациент должен придерживаться некоторых правил, чтобы не нарушить восстановительный процесс органа зрения и организма в целом:
- В первый день после операции категорически запрещено прикасаться руками к глазам. При чрезмерном слезоотделении пользоваться носовым платком или салфетками;
- Спустя день после операции можно садиться за руль авто, читать книги, писать, работать за компьютером и смотреть телевизор. В день хирургического вмешательства этого лучше не делать, поскольку глазам необходим отдых;
- Применять глазные капли строго по предписанию доктора. Вводятся капли за нижнее веко, слегка его отодвигая;
- Декоративную косметику не рекомендуется использовать на протяжении 14 дней после операции;
- Кожа должна дышать, поэтому накладывать повязки на глаз или клеить пластыри после лазерной операции нельзя;
- На протяжении месяца после перенесенной процедуры, связанной с коррекцией зрения, запрещено заниматься спортом, кататься на лыжах или коньках, посещать бассейны, бани и сауны;
- На улице в качестве защиты лучше носить солнцезащитные очки;
- Регулярные осмотры врачом после операции необходимы;
- Во избежание негативных последствий, в случае возникновения болевых ощущений в области глаза, следует посетить лечащего врача;
- Полное восстановление зрительных функций происходит через несколько месяцев.
Соблюдая все предписания врача и придерживаясь элементарных правил соблюдения гигиены, результат коррекции зрения лазером будет долго радовать, и жизнь засияет новыми четкими красками.
Записаться на прием ЗАДАТЬ ВОПРОС заказать обратный звонок
Лазерная коагуляция сетчатки глаза
Использование лазерного света в офтальмологии оправдано его эффективностью. Он позволяет проводить минимально инвазивные операции, снижает риск развития осложнений и сокращает реабилитационный период.
Лазерная коагуляция сетчатки глаза используется при нарушении периферических или центральных зон видимости. Обосновано применение процедуры при сосудистых аномалиях, а также при лечении отдельных видов новообразований.
Метод позволяет остановить дистрофию, отслоение сетчатки и другие негативные изменения глазного дна.
Что такое лазерная коагуляция сетчатки глаза
Операция по укреплению сетчатки помогает предотвратить ухудшение зрения и связанную с дистрофией органа слепоту. Используя профильное оборудование, офтальмологический хирург воссоздает целостность поврежденного участка. Врач «запаивает» в нем проблемные зоны, орудуя лучом лазера, словно микроскопической иглой.
Показания к проведению операции:
- Дистрофия сетчатки. Процедура останавливает ухудшение зрительного органа, при котором происходит необратимое повреждение фоторецепторов.
- Ретиношизис ― скопление жидкости между разошедшимися слоями сетчатки.
- Патологии сосудов ― операция обоснована при тромбозе центральной вены.
- Диабетическая ретинопатия ― осложнение на глаза при сахарном диабете с нарушением кровообращения в сетчатке
- Отслоение ― аномалия, при которой сетчатая оболочка отходит от сосудистой структуры, что нарушает нормальное питание.
Проводится оперативное вмешательство в том числе для удаления некоторых видов опухолей.
Ход проведения операции
Процедура выполняется в амбулаторных условиях. Пациент приходит в клинику после проведенных обследований и полученного к операции допуска. Для обезболивания и снятия дискомфорта применяется местная анестезия капельного типа. Анестетик блокирует неприятные ощущения, легко переносится в любом возрасте. По времени оперативное вмешательство занимает не больше 20 минут.
Сначала доктор капает в глаз капли, расширяющие зрачок. При проведении лазерной хирургии на глаз устанавливается профильная линза. С ее помощью свет луча беспрепятственно и целенаправленно проникает в глазное яблоко.
Применяя микроскоп, врач четко контролирует все этапы проведения вмешательства. Во время воздействия луча ткани сетчатки нагреваются, провоцируя повышенную свертываемость крови.
Это позволяет провести «бескровную» операцию, максимально снизить риск занесения инфекций или развития осложнений.
Во время проведения процедуры пациент сидит. Он видит яркие вспышки. Обычно они не вызывают неприятных реакций, но в редких случаях могут спровоцировать головокружение или рвотный рефлекс. Чтобы отвлечь пациента от мешающих ему ощущений, хирург предлагает сконцентрировать все внимание на глазу, который не испытывает вмешательства со стороны.
Луч действует с высокой степенью точности, сращивая разошедшиеся из-за нарушений элементы сетчатки. Сразу после лазерной коагуляции за состоянием пациента еще какое-то время наблюдает врач.
При отсутствии нежелательных реакций на протяжении 1-2 часов он отпускает его домой. Окончательная оценка эффективности лазерной коагуляции проводится через 1,5-2 недели, когда формируются спайки.
Только в этот срок можно правильно оценить результат процедуры.
Преимущества коагуляции лазером
- Укрепление сетчатки лазером ― хорошая альтернатива традиционной хирургии, при которой необходимо вскрывать глаз для получения доступа к месту патологических нарушений.
- Отсутствие крови во время выполнения разрезов.
- Нет необходимости применять общий наркоз, достаточно местной анестезии.
- К привычному режиму жизни пациенту разрешается вернуться практически сразу после проведения процедуры.
Какие осложнения могут возникнуть после лазерной коагуляции?
- Самое распространенное последствие от проведенной обработки ― это отечность тканей в зоне воздействия луча лазера. В результате произошедших изменений зрение начинает претерпевать изменения. Отекшая роговичная оболочка провоцирует рефракционные аномалии. Предметы видятся расплывчатыми, их контуры становятся размытыми. Надо понимать, что это обычное явление. Отек быстро исчезает, а зрение возвращается к прежним показателям.
- При использовании больших коагулянтов есть риск передачи энергии лазера на радужку. Это зачастую становится причиной развития воспалительного процесса в зрительном органе. Итогом воспаления может стать деформация зрачка из-за появления задних синехий на сетчатой оболочке. Исправить дефект можно только повторно проведенной хирургией.
- Закрытие угла передней камеры оперируемого глаза, что провоцирует резкие перепады внутриглазного давления. Последствия такого развития событий могут быть самыми плачевными. Офтальмологи относят патологию к одному из самых серьезных осложнений.
При использовании зауженного лазерного пучка для коагуляции реакция зрительного органа может быть плохо прогнозируемой. В некоторых случаях возможно развитие катаракты.
Сама сетчатая оболочка может поменяться из-за возникающих на ее поверхности кровоизлияний. Отслойка при этом может произойти в совершенно другом месте.
Неправильное нанесение коагулянтов часто становится причиной отечности макулы. Это приводит к снижению качества зрения, ограниченности видения в темноте. Также в числе возможных осложнений из-за проведения лазерной коагуляции ― ишемия зрительного нерва, резкое ослабление способности видеть.
Поскольку риски развития побочных эффектов ни при одной операции нельзя исключать полностью, пациенту рекомендуется наблюдаться у врача после коагуляции регулярно в соответствии с составленным для него графиком.
Противопоказания к использованию лазера
Есть состояния, при которых офтальмологи единодушны в мнении, что делать операцию категорически запрещается. К таким патологиям относятся:
- Глиоз (начиная с III ст.) ― в результате развития заболевания происходит замена клеток, чувствительных к свету, на структуры, образованные соединительной тканью. В результате подобных трансформаций серьезно страдает зрение, ухудшаются возможности визуального восприятия окружающего мира.
- Сложное отхождение сетчатки глаза от сосудистой сетки.
- Кровоизлияние внутри глаза. Поскольку такие изменения временны, ограничения также накладываются лишь на определенный срок. С того момента, как аномалия будет устранена, пациент допускается к лазерной коагуляции разрешением врача. Нужно пройти терапию симптоматики и устранить причины, спровоцировавшие нарушение.
- Помутнение хрусталика или любой другой части, накладывающее отпечаток на качество зрения. Проведение своевременного лечения и устранение мутного пятна позволяет снять наложенное на операцию ограничение, чтобы приступить к лазерной обработке без опасений.
Подготовка к операции
Подготовительные мероприятия включают проведение комплексного обследования глаз. В число используемых в диагностике методов входят замер внутриглазного давления, исследование глазного дна, изучение остроты зрительного анализатора, ОСТ и другие методики. При необходимости наблюдающий пациента врач может отправить его на сдачу лабораторных анализов крови и мочи.
При несвоевременной диагностике разрывов сетчатки и отсутствии адекватного лечения может проявиться отслойка органа. Серьезное осложнение способно привести к полной слепоте.
Это объясняет, почему так важно наблюдаться у офтальмолога при обнаружении первых признаков неблагополучия. После операции качество зрения может улучшиться, но дойти до идеальных показателей оно не сможет.
Учитывая этот факт, не пускайте состояние собственного здоровья на самотек.
Ограничения при восстановлении
Вернуться к привычному образу жизни пациент может быстро. Однако ему придется выдержать небольшие ограничения. Избежать возможных осложнений поможет соблюдение режима, рекомендованного врачом. В течение месяца не разрешается употреблять спиртное.
Не следует посещать спортзал и подвергать себя физическим перегрузкам. Не нужно наклоняться вперед, длительно пребывать в вертикальном положении.
Стоит на время ограничить себя в управлении автомобилем, просмотре ТВ программ, чтении книг, использовании компьютера и всевозможных девайсов.
Также стоит проверить этот онлайн календарь периодов , который представляет дни месяца в простой для понимания календарь с вашим периодом и днями овуляции.
Процедура «СуперЛасик»: особенности и показания
Коррекция зрения по методу SUPER LASIK представляет собой усовершенствованную технологию LASIK. Принципиальным отличием является предоперационная подготовка. Параметры лазерного воздействия на оптическую систему глаза в рамках «СуперЛасик» рассчитываются индивидуально. Для этого используется анализатор волнового фронта Wave Scan (аберрометр).
Технология SUPER LASIK учитывает все анатомические особенности глаза пациента и позволяет смоделировать оптимальную форму поверхности для компенсации зрительных искажений. После лазерной коррекции большинство пациентов обретает 100%-е зрение.
Показания и этапы коррекции зрения «СуперЛасик»
- Аберрации низших порядков.
- Аберрации высших порядков.
- Осложнения после ранее перенесенных операций (традиционный «Ласик», ФРК, радиальная кератотомия).
Перед проведением коррекции по методу SUPER LASIK пациент проходит обследование на аберрометре. Врач получает точнейшие данные об оптической системе глаза.
Компьютерная программа производит обработку полученных данных и представляет их в виде персонализированного файла. Его переносят в эксимерный лазер, затем происходит моделирование алгоритма абляции.
Непосредственно лазерная коррекция происходит аналогично процедуре «Ласик». Микрокератом срезает лоскут роговицы толщиной 130–150 микрон. Он отгибается в сторону, и лазер фокусируется на более глубоких слоях. После испарения части тканей лоскут возвращается на прежнее место.
Швы не накладываются. Эпителизация краев лоскута происходит самостоятельно.
Операция проходит безболезненно за счет местной анестезии в виде глазных капель. Уже через 1–2 часа пациент может нормально видеть. Чрез 3–5 дней зрение восстанавливается окончательно.
Преимущества технологии SUPER LASIK
Лазерная коррекция зрения «СуперЛасик» обеспечивает:
- высокую остроту зрения;
- снижение утомляемости глаз;
- четкое и контрастное видение окружающего мира, в т. ч. в условиях низкой освещенности (например, в сумерках), что важно, например, для водителей;
- минимальный уровень таких дефектов, как круги и блики вокруг источников света.
«ФемтоСуперЛасик» сохраняет максимально возможную толщину роговицы (на 15 % больше, чем в случае метода «Ласик»). Это делает возможным применение технологии к пациентам с тонкой роговицей (меньше 450 микрон).
SUPER LASIK не используется в следующих случаях:
- если поверхность хрусталика или роговицы имеет неправильную форму;
- имеются повреждения или изменения сетчатки глаза;
- оси роговицы и хрусталика смещены относительно друг друга.
Подробнее о технологии «СуперЛасик» можно узнать на приеме в офтальмологической клинике И. Медведева.