Наша задача – спасти Ваше зрение!
Возрастная макулодистрофия (ВМД) является основной причиной слепоты у людей старше 50 лет! По данным ВОЗ, в настоящее время более 45 миллионов человек в мире страдают этим заболеванием.
Предотвратить слепоту и восстановить зрение — наша основная концепция работы с пациентами, страдающими возрастной макулодистрофией. В нашей клинике мы применяем современные и эффективные разработки в области диагностики и лечения этого заболевания. Своевременно начатое лечение совместно с применением анти-VEGF терапии дает надежный результат!
Важно помнить, что самый надежный способ диагностики макулодистрофии – это профилактический визит к офтальмологу и прицельный осмотр глазного дна с широким зрачком при офтальмологическом обследовании!
Что такое ВМД?
Возрастная макулодистрофия (ВМД) – это патологический процесс в центральной (макулярной) области сетчатки, приводящий к выраженному снижению зрительных функций.
Макулярная область сетчатки отвечает за центральную остроту зрения, и при ее поражении рассматриваемые предметы сначала становятся искаженными, а прямые линии кажутся изогнутыми, затем в центральной области зрения появляется непрозрачное пятно.
Вследствие этого у пациентов возникают выраженные проблемы с распознаванием лиц, чтением, вождением автомобиля, становится трудно ориентироваться в пространстве, повышается риск травматизации (падения, ушибы, переломы). В целом ухудшается качество нормальной жизнедеятельности любого человека, что приводит к социальной изоляции и клинической депрессии.
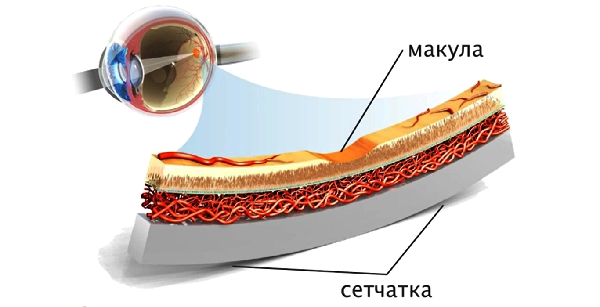
Хронический дистрофический процесс в центральной зоне сетчатки возникает вследствие возрастных изменений обмена веществ и сосудистой системы.
В результате чего происходит нарушение питания сетчатки, что приводит к поражению хориокапиллярного слоя, мембраны Бруха и пигментного эпителия сетчатки.
По данным статистики, эта патология является ведущей причиной потери центрального зрения вплоть до слепоты у пациентов в возрасте старше 50 лет. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением глаз.
При макулодистрофии поражаются фоторецепторы – клетки, отвечающие за предметное зрение, дающие нам возможность читать, видеть удаленные предметы и различать цвета.
Формы макулодистрофии
Различают две формы возрастной макулодистрофии – сухую и влажную.
Сухая форма ВМД (возрастной макулодистрофии)
Сухая ВМД является самой распространенной формой болезни и развивается в несколько этапов. На ранних стадиях сухой ВМД образуются желтые отложения, известные как друзы, которые начинают накапливаться в слоях сетчатки глаза.
Друзы могут различаться как по размеру, так и по количеству, и они считаются частью естественного процесса возрастных изменений со стороны глаз.
Потеря зрения на данной стадии ощущается незначительно, особенно при одностороннем поражении.
С течением времени заболевание прогрессирует до развитой сухой ВМД и, в конечном итоге, может трансформироваться во влажную форму. При развитой стадии сухой ВМД, помимо увеличения количества и размера друз, у пациентов отмечается разрушение светочувствительных клеток и тканей, окружающих макулу. Это вызывает уже существенные проблемы со зрением.
Сухая ВМД может поразить как один, так и оба глаза.
В случае, когда у пациента поражен только один глаз, сложнее на ранних стадиях выявить начальные изменения в зрении из-за того, что здоровый глаз работает более интенсивно для компенсации недостатка зрения из-за пораженного глаза. Поэтому очень важно регулярно посещать врача офтальмолога для проверки остроты зрения обоих глаз и других профилактических исследований.
Влажная форма ВМД (возрастной макулодистрофии)
Влажная форма ВМД, также известная как неоваскулярная макулодистрофия или экссудативная форма ВМД, является наиболее серьезной и агрессивной формой возрастной макулодистрофии. Примерно у 15-20% пациентов сухая ВМД переходит во влажную форму.
При влажной ВМД в хориокапиллярном слое под макулой начинают образовываться новые патологические кровеносные сосуды, этот процесс называется неоангиогенезом.
Через эти неполноценные патологические сосуды просачивается жидкость и кровь, которые могут стать причиной пузырчатых выемок под макулой. Именно эти пузырчатые выемки искажают зрение в пораженном глазу, в связи с чем прямые линии кажутся волнистыми.
Пациент может видеть темное пятно или различные пятна в центре поля зрения. Это происходит из-за скопления крови или жидкости под макулой.
В отличие от сухой ВМД, которая может развивается медленно, влажная ВМД развивается достаточно быстро и повреждает макулярную область, что в скором времени приводит к выраженной потере центрального зрения и слепоте.
Поэтому для пациентов, находящихся в группе риска развития влажной ВМД, очень важно периодически проверять свое зрение у офтальмолога.
Если вовремя не начать лечение влажной ВМД, кровоизлияния в глазу могут стать причиной образования рубцовой ткани, что ведет к необратимой потере зрения.
Какие существуют факторы риска и причины возникновения ВМД?
Возрастная макулодистрофия – это многофакторное, полиморфное заболевание центральной зоны сетчатки и сосудистой оболочки глаза. Влияние на организм нижеперечисленных факторов в несколько раз увеличивают риск развития ВМД и агрессивное прогрессирование этого заболевания:
- Возраст свыше 50 лет.
- Семейная предрасположенность и генетические факторы.
- Пол. У женщин риск развития ВМД в два раза выше, чем у мужчин.
- Избыточный вес и ожирение.
- Курение.
- Продолжительная и интенсивная инсоляция.
- Наличие хронических заболеваний, таких как:
- гипертоническая болезнь;
- атеросклероз;
- системные заболевания;
- сахарный диабет и другие заболевания.
- Профессиональные вредные факторы (лазер, ионизирующее излучение).
- Плохая экология.
Другими причинами могут служить травмы, инфекционные или воспалительные заболевания глаз, высокая близорукость.
Какие основные симптомы ВМД?
На ранних стадиях ВМД может не сопровождаться какими-либо заметными симптомами.
Со временем пациенты замечают потерю яркости и контрастности цветов, расплывчатость, нечеткость изображения, им становится трудно рассмотреть детали предметов, как вблизи, так и вдали.
Прямые линии воспринимаются волнообразными или частично надломленными в основном в центральных частях поля зрения. Восприятия привычных предметов изменяется, например, дверной проем кажется перекошенным.
- Появляется сначала расплывчатое, затем темное пятно в центре поля зрения.
- Становится сложно различать цвета.
- Затуманенность зрения.
- Снижается контрастная чувствительность.
- Снижается зрение при переходе от яркого к тусклому освещению.
- Нарушается пространственное зрение.
- Повышается чувствительность к яркому свету.
- Зрительные функции улучшаются ночью.
- Лица становятся расплывчатыми.
- Становится невозможной работа, при которой требуется хорошо видеть вблизи, например, практически невозможно продеть нитку в иголку.
При обнаружении подобных симптомов следует незамедлительно пройти обследование у офтальмолога!
Важно помнить! Влажную форму ВМД можно вылечить. Главное – как можно быстрее распознать симптомы и принять немедленные меры для прохождения надлежащего лечения.
МОЖНО ЛИ ОБРАТИТЬ ПОТЕРЮ ЗРЕНИЯ, ВЫЗВАННУЮ ВЛАЖНОЙ ФОРМОЙ ВМД?
Безусловно. Клинически доказано, что своевременная диагностика и специфические прогрессивные виды терапии способствуют восстановлению зрения у пациентов.
Как диагностируется ВМД?
Изменение в зрении можно определить в домашних условиях самостоятельно посредством простого теста, для которого используется решетка Амслера.
Этот тест предназначен как для выявления заболеваний центральной области сетчатки, так и для контроля за динамикой лечения при имеющейся патологии центральной зоны сетчатки.
Тест Амслера необходимо разместить на расстоянии 30 см от глаза, а другой глаз необходимо прикрыть рукой, затем сосредоточиться на жирной точке в центре теста. Если Вы обнаружили какие-либо изменения – отметьте их на тесте Амслера или зарисуйте, как Вы это видите, и возьмите с собой на прием к офтальмологу.
Какое диагностическое обследование при ВМД проводится в клинике?
Помимо рутинных методов диагностического обследования при дистрофии сетчатки, таких как определение остроты зрения, биомикроскопия, исследование состояния глазного дна (офтальмоскопия), определение полей зрения (периметрия), мы применяем современные компьютеризированные методы диагностического исследования сетчатки глаза.
Среди них наиболее информативное при ВМД – оптическая когерентная томография. Это исследование позволяет выявлять самые ранние изменения, которые проявляются при макулярной дегенерации сетчатки.
Оптическая когерентная томография (ОКТ) позволяет выявить изменения внутри тканевых структур сетчатки и определить форму макулярной дистрофии.
Особое значение придается ОКТ в случаях, когда есть нeсоответствие остроты зрения и картины глазного дна, получаемой при обычном офтальмоскопическом исследовании. Кроме того, данное исследование назначается для контроля эффективности проводимого лечения.
Помимо ОКТ, в ряде случаев мы назначаем флюоресцентную ангиографию сетчатки (ФАГ) – это позволяет с помощью внутривенного красителя (флюоресцеина) диагностировать изменения структуры сосудов сетчатки, которое необходимо для выявления источника отека, при назначении лазерной коагуляции сетчатки.
Все эти исследования позволяют уточнить диагноз, стадию заболевания, выбрать правильную тактику лечения.
Современное лечение влажной формы ВМД
В настоящее время применяется ряд эффективных методов лечения влажной формы ВМД. Это лечение направлено на прекращение ангиогенеза (образование новых неполноценных кровеносных сосудов) в глазу и называются «антиангиогенными», «антипролиферативными» видами терапии или «анти-VEGF» видами терапии.
Семейство белков VEGF (фактора роста эндотелия сосудов) потенцирует рост новых неполноценных кровеносных сосудов. Анти-VEGF терапия направлена на замедление прогрессирования влажной ВМД, а в некоторых случаях позволяет улучшить Ваше зрение.
Читайте также: Лечение вторичной катаракты и возрастной макулодистрофии
Эта терапия особенно эффективна, если её применять до стадии рубцевания — именно тогда лечение может сохранить зрение.
Какие существуют препараты для анти-VEGF терапии?
Существует несколько основных препаратов, которые являются ингибиторами VEGF, они наиболее эффективны для лечения влажной формы ВМД:
Макуген (Пегаптаниб) — это ингибитор VEGF, он был рекомендован для лечения влажной ВМД. Макуген воздействует непосредственно на VEGF и тем самым помогает замедлить потерю зрения.
Этот препарат вводят непосредственно в глаз в виде эндовитриальной инъекции. Эта терапия требует повторных инъекций, которые проводятся каждые пять-шесть недель.
Макуген стабилизирует зрение примерно у 65% пациентов.
Луцентис (Ранибизумаб) — это высокоэффективное лечение влажной формы ВМД. Луцентис — тип анти-VEGF препарата, называемый фрагментом моноклонального антитела, который был разработан для лечения заболеваний сетчатки глаза. Он вводится непосредственно в глаз в виде эндовитриальной инъекции и может стабилизировать зрение и даже способен обратить его потерю.
Наши клинические наблюдения показывают, что наилучшие результаты наблюдаются, если вводить препарат несколько раз в ежемесячном режиме. Данные, полученные в рамках клинических исследований, также показали, что после двухлетнего лечения ежемесячными инъекциями Луцентиса зрение стабилизируется примерно у 90% пациентов, что является значительным показателем восстановления зрения.
Эйлеа (Афлиберцепт) — это также высокоэффективной препарат для терапии влажной формы ВМД, назначаемый с более низкой частотой введения. Эйлеа — тип анти-VEGF препарата, известный как гибридный белок, который вводится непосредственно эндовитриально в глаз пациента при лечении влажной формы ВМД.
Эйлеа воздействует непосредственно на VEGF, а также на другой белок, называемый плацентарным фактором роста (ПФР), который также был обнаружен в избытке в сетчатке у пациентов, страдающих влажной формой макулодистрофии.
После первых 3 инъекций с месячным интервалом и последующих инъекций каждые два месяца Эйлеа демонстрирует такую же эффективность, как и ежемесячные инъекции Луцентиса.
В рамках клинических испытаний у пациентов с влажной формой возрастной макулярной дегенерации сравнивались ежемесячные инъекции Луцентиса и инъекции Эйлеа, получаемые пациентами регулярно на протяжении трех месяцев, а затем каждый второй месяц.
После первого года лечения было продемонстрировано, что инъекции Эйлеа один раз каждые два месяца улучшали или поддерживали зрение у пациентов, страдающих ВМД, на уровне, сравнимом с уровнем, который был достигнут в рамках применения Луцентиса. Безопасность обоих препаратов также аналогична.
В целом, пациенты, которым вводили Эйлеа, нуждались в меньшем количестве инъекций для достижения той же эффективности, что и при ежемесячных инъекциях Луцентиса.
Авастин (Бевацизумаб) — противоопухолевый препарат с высокой анти-VEGF активностью, который назначается офтальмологами в качестве терапии по незарегистрированному показанию для лечения влажной формы возрастной макулярной дегенерации.
Авастин — тип анти-VEGF препарата, называемый моноклональным антителом, который был разработан для лечения рака (прогрессирование которого также зависит от ангиогенеза). По своей структуре Авастин схож с препаратом Луцентис.
Некоторые офтальмологи назначают Авастин пациентам, страдающим от влажной формой ВМД, предварительно перекомпоновывая препарат таким образом, чтобы можно было ввести его непосредственно в глаз.
Поскольку было продемонстрировано, что инъекции Авастина схожи по эффективности лечения влажной макулодистрофии с Луцентисом, некоторые офтальмологи используют Авастин потому, что он существенно дешевле препарата Луцентис. Инъекции Авастина можно вводить ежемесячно или реже по графику, определенному лечащим врачом.
Все анти-VEGF препараты от влажной формы макулодистрофии вводятся непосредственно эндовитриально в глаз только офтальмологом. Витреоретинологи (специалисты по сетчатке глаза) специально обучаются проводить эту эндовитриальную инъекцию безопасно и безболезненно.
Частота инъекций определяется врачом-офтальмологом в зависимости от тяжести состояния пациента. Кроме анти-VEGF, при влажной форме ВМД применяются дегидратационная терапия и лазерная коагуляция сетчатки.
Также необходимо знать, что у всех применяемых препаратов имеются риски, связанные с их приемом, которые необходимо рассматривать в соотношении с пользой, которую такие препараты приносят.
Что касается непосредственно анти-VEGF терапии, такие риски могут включать глазную инфекцию, повышение внутриглазного давления, отслойку сетчатки, локальное воспаление, временную расплывчатость зрения, кровоизлияние под конъюнктиву, раздражение глаза и боль в глазу, которые в течение некоторого времени проходят самостоятельно.
«Анти-VEGF терапия может замедлить прогрессирование ВМД, а в ряде случаев способствовать улучшению и восстановлению зрения у пациента».
Очень важно помнить, что влажная форма ВМД является хроническим заболеванием, которое требует пожизненного наблюдения и лечения у офтальмолога. Благодаря современным анти-VEGF препаратам, можно сохранить зрение на высоком уровне. Если не следовать лечению в соответствии с назначениями офтальмолога, зрение может продолжить ухудшаться, приводя в конечном итоге к слепоте.
Посмотрите наше видео о возрастной макулодистрофии
Чтобы записаться на прием в клинику доктора Куренкова или получить информацию о стоимости обследования и лечения ВМД, звоните +7 (495) 781-9333.
Лентиконус и лентиглобус: симптомы, диагностика и лечение. Клиники. Консультация офтальмолога
Лентиконус и лентиглобус – это патология формы хрусталика, которая характеризуется конусовидным или шаровидным выпячиванием его центрального участка вперед (передний лентиконус), а также назад (задний лентиконус). Данная патология считается редкой, при этом задний лентиконус встречается чаще, чем передний.
Этиология и патогенез
Как правило, лентиконус – это врожденное заболевание. В формировании переднего лентиконуса играют роль следующие факторы: низкая сопротивляемость передней капсулы хрусталика, дефект отшнуровывания линзы, частичное отсутствие или ненормальное прикрепление зонулярных волокон.
К причинам появления заднего лентиконуса относят растяжения или разрывы в не слишком устойчивой задней капсуле, что обусловлено сморщиванием эмбриональной стекловидной артерии.
Вещество хрусталика при разрыве капсулы несколько выбухает в стекловидное тело на ограниченном участке, при этом ядро сдвигается к задней стенке.
Симптомы лентиконуса, лентиглобуса
Для переднего лентиконуса характерно небольшое ограниченное выпячивание передней поверхности хрусталика, которое видно при боковом освещении. При проходящем свете отмечается диск, который имеет сходство с масляной каплей на воде.
При проведении скиаскопии в области диска выявляется миопия, на периферии зрачка – гиперметропия или миопия меньшей степени. Во время движения глаза диск будет перемещаться в одноименном направлении. На передней поверхности фигуры Пуркинье будут стушеваны.
Снижается острота зрения.
Задний лентиконус сопровождается следующими изменениями:
- эффект «масляной капли»,
- высокая миопия в центре зрачка,
- ослабление рефракции на периферии зрачка,
- резкое уменьшение изображений задних фигур Пуркинье,
- смещение диска в сторону, противоположную движению глаза,
- во время офтальмоскопии при изменении положения зеркала выявляются калейдоскопические перемещения элементов глазного дна.
В большинстве случаев заболевания в области конуса встречается помутнение различной интенсивности. Также снижена острота зрения. Диагноз устанавливается на основании объективных данных исследований глаза, главным из которых является биомикроскопия.
Заболевание не требует лечения. При утрате зрения в результате помутнения хрусталика при заднем лентиконусе возможно проведение экстракции катаракты. Изменения остроты зрения зависят от динамики и степени нарушений в хрусталике.
Клиники Москвы (ТОП-3), где лечат лентиконуса
Аномалии хрусталика
Аномалии хрусталика – это пороки развития, реже приобретенные патологии, при которых нарушается способность к аккомодации, светопроведению или светопреломлению. Общие симптомы для большинства форм – нарушение зрительных функций, появление «тумана» или «пелены» перед глазами. Диагностика включает в себя наружный осмотр, биомикроскопию, гониоскопию, визометрию, УЗД в В-режиме, ОКТ. Тактика лечения зависит от вида аномалий хрусталика. Консервативная коррекция остроты зрения при помощи очков возможна только при эктопии. Хирургическое лечение аномалий хрусталика сводится к проведению факоэмульсификации или имплантации интраокулярной линзы.
Аномалии хрусталика – это гетерогенная группа заболеваний в офтальмологии, характеризующаяся изменением формы, размера, прозрачности или эктопией хрусталика. Врожденные варианты патологий, как правило, диагностируют в период новорожденности или в раннем детском возрасте. У детей катаракта встречается с частотой 5:100 000.
В преклонном возрасте это заболевание становится причиной практически 50% всех случаев слепоты, а после 60-летнего возраста определенная степень помутнения хрусталика определяется у каждого второго пациента. Передний лентиконус зачастую диагностируют у представителей мужского пола, задний – у женщин.
Аномалии хрусталика могут развиваться изолированно или быть одним из проявлений генетических синдромов (дислокации хрусталика при синдроме Марфана или Маркезани).
Аномалии хрусталика
Нарушение эмбрионального периода развития может привести к таким аномалиям хрусталика, как первичная или вторичная афакия. При первичном варианте заболевания наблюдается полная аплазия хрусталика.
Пусковой механизм – снижение экспрессии генов PAX6 и BMP4, которые отвечают за процесс дифференциации эмбрионального зачатка хрусталика и его отделение от наружной эктодермы. Причина развития вторичной формы – внутриутробное воспаление или идиопатический разрыв капсулы хрусталика.
Читайте также: Иридина Дуэ капли глазные — инструкция, цена, отзывы
При задержке дифференциации или нарушении обратного развития сосудов капсулы возникает бифакия.
Различают врождённую и приобретённую колобому. Причина развития врожденного варианта данной аномалии хрусталика – полная или частичная аплазия ресничного пояска. Триггером приобретенной формы может выступать механическое давление кисты или патологического новообразования на уже сформированный ресничный поясок.
Этиологический фактор развития переднего лентиконуса – нарушение отделения линзы, вызванное низкой сопротивляемостью хрусталиковой капсулы. Также способствует возникновению данной аномалии хрусталика отсутствие или патологическое прикрепление зонулярных волокон. Появление заднего лентиконуса обусловлено выраженным натяжением или разрывом задней капсулы.
Пусковым фактором является обратное развитие артерии студенистого тела на этапе эмбриогенеза.
Эктопия относится к числу генетически детерминированных аномалий хрусталика. Тип наследования – аутосомно-доминантный. Этиология заболевания связана с мутацией в гене FBN1, который отвечает за синтез фибриллина.
Этот белок входит в состав множества тканей организма, что объясняет высокую распространенность вывихов и подвывихов хрусталика при синдроме Марфана. Однако описаны семейные случаи изолированного развития эктопий хрусталика.
Аномалии хрусталика, связанные с изменением его размера (микро-, макрофакия), возникают у пациентов с изменением строения цилиарной связки, перерождением или растяжением гликопротеиновых волокон.
Специфический симптом микрофакии – дрожание радужки, которое развивается при движении глазных яблок. При данной аномалии хрусталика возникает аметропия, что связано с несоответствием между рефракцией и длиной зрительной оси.
За счёт нарушения способности к аккомодации у пациентов резко нарушаются зрительные функции. Аномалия хрусталика часто осложняет течение синдрома Вайлля-Маркезани.
При макрофакии увеличение хрусталика приводит к повышению внутриглазного давления, что также становится причиной зрительной дисфункции и высокого риска развития вторичной глаукомы.
При первичной афакии в структуре глазного яблока биологическая линза полностью отсутствует. Наличие недоразвитого хрусталика или его частей характерно для вторичной формы. При данной аномалии хрусталика пациенты предъявляют жалобы на снижение остроты зрения, иридодонез и астенопические проявления.
При бифакии за счет двойного эластического образования в полости глазного яблока резко изменяется функция светопреломления. К числу пороков хрусталика относят передний, задний или внутренний лентиконус, при котором одна из его частей меняет свою конфигурацию. При этой аномалии хрусталика существенно нарушается четкость зрения.
Передняя форма заболевания характеризуется выраженным снижением остроты зрения. Для заднего лентиконуса свойственно монокулярное поражение.
Колобома может развиваться как изолированная аномалия хрусталика. Реже заболевание сочетается с микрофтальмией, эктопией роговой оболочки или пупиллярной мембраной.
Если данная патология сопровождается помутнением хрусталика, пациенты предъявляют жалобы на появление «тумана» или «пелены» перед глазами. Вывих хрусталика зачастую осложняется вторичной глаукомой или увеитом.
Специфический симптомокомплекс подвывиха: дрожание радужки, хрусталика и уменьшение размера передней камеры глаза.
Диагностика аномалий хрусталика основывается на анамнестических данных, результатах наружного осмотра, биомикроскопии, гониоскопии, визометрии, тонометрии, ультразвукового исследования (УЗД) в В-режиме, оптической когерентной томографии (ОКТ). При наружном осмотре пациентов с микрофакией наблюдается мидриаз.
Методом биомикроскопии выявляется аномалия хрусталика, при которой размер, а также ресничные связки не соответствуют референтным значениям. Глубина передней камеры глаза увеличивается, стенки становятся неровными, что визуализируется при гониоскопии.
У пациентов с макрофакией на ОКТ обнаруживается значительно увеличенный хрусталик. Размеры передней камеры глаза этой аномалии хрусталика уменьшаются. Методом тонометрии определяется повышение внутриглазного давления. Как микро-, так и макрофакия сопровождаются нарушением аккомодации.
Это приводит к снижению остроты зрения, что подтверждается при проведении визометрии.
При первичной афакии методом биомикроскопии наблюдается полное отсутствие хрусталика в полости глазного яблока. Для дифференциальной диагностики с вторичной формой заболевания проводится ОКТ. В отличие от первичной афакии, при вторичной визуализируется недоразвитый хрусталик или его части.
У 30% пациентов с колобомой при проведении биомикроскопии определяется помутнение биологической линзы. В нижнем квадранте выявляется треугольный, серповидный или эллипсовидный дефект.
При аномалиях хрусталика, проявляющихся дислокацией (вывих, подвывих), часть биологической линзы смещается в переднюю камеру глаза, что диагностируется методом гониоскопии.
При лентиконусе методом биомикроскопии определяется выпячивание одной из стенок хрусталика с полным сохранением прозрачности. У пациентов с передним вариантом данной аномалии хрусталика передняя капсула истончается, уменьшается количество эпителиоцитов с выпиранием коры переднего слоя. Хрусталик имеет вид шара или конуса.
Движение глазных яблок сопровождается дислокацией переднего лентиконуса в том же направлении. При задней форме этой аномалии хрусталика происходит смещение в противоположную сторону. Методом биомикроскопии выявляется истончение задней капсулы с аномальным строением ядра.
При внутреннем лентиконусе внешнее строение хрусталика соответствует норме, однако волокна имеют конусовидную форму.
Тактика лечения определяется формой аномалии хрусталика. Оперативное вмешательство при микрофакии показано пациентам со снижением остроты зрения менее 0,2 диоптрий. На первом этапе проводится операционный микроразрез с последующим капсулорексисом. При помощи специального ультразвукового оборудования осуществляется фрагментация и аспирация хрусталика.
Следующий этап – имплантация интраокулярной линзы необходимого размера. Для коррекции остроты зрения используют контактные линзы или очки только у пациентов с незначительными изменениями остроты зрения. Проводить хирургическое вмешательство рекомендовано в подростковом возрасте.
Макрофакия также является показанием к удалению хрусталика с дальнейшей имплантацией специальной линзы.
Консервативное лечение рекомендовано при слабо выраженной эктопии хрусталика, лентиконусе или афакии. При дислокациях биологической линзы или бинокулярной афакии (вывих, подвывих) коррекция зрения проводится при помощи очков.
Монокулярное отсутствие хрусталика является показанием к назначению контактных методов коррекции остроты зрения. При низкой эффективности рекомендовано оперативное вмешательство.
Среди методов хирургического лечения аномалий хрусталика, в частности, катаракты, наиболее распространена факоэмульсификация с последующим проведением имплантации интраокулярной линзы.
Специфическая профилактика аномалий хрусталика отсутствует. Неспецифические превентивные меры развития врожденных форм сводятся к снижению тератогенного влияния медикаментов, химических веществ на организм плода. В период планирования беременности женщине показано проведение специальных тестов на группу TORCH-инфекций, т. к.
их течение приводит к нарушению формирования органа зрения на этапе эмбриогенеза. Все пациенты с врожденными или приобретенными аномалиями хрусталика должны 2 раза в год проходить осмотр у офтальмолога. Прогноз для жизни при данной группе заболеваний благоприятный.
Однако при малоэффективном лечении большинство форм сопровождается снижением остроты зрения и инвалидизацией.
Лентиконус: причины, симптомы, лечение, разновидности
Главная › Заболевания глаз
Лентиконус — разновидность патологического нарушения формы хрусталика, при котором наблюдается его конусовидное выпячивание.
Нередко это определение используют в качестве синонима лентиглобусу — шарообразному выпячиванию хрусталика. Но, поскольку они имеют разную форму и могут отличаться клинической картиной, их не стоит путать.
Причины возникновения и виды
Чаще всего такое нарушение имеет врождённый характер. Выпячивание может находиться как с передней стороны хрусталика, так и с задней.
При переднем лентиконусе на его формирование оказывает влияние наличие патологий отшнуровывания линзы. В таком случае может наблюдаться пониженная устойчивость передней стенки хрусталиковой сумки.
Зонулярные волокна могут прикрепляться неправильно или вовсе частично отсутствовать.
Заднее выпячивание формируется в случае ослабления или разрыва волокон задней стороны хрусталиковой сумки. Способствующим фактором может являться сморщивание стекловидной эмбриональной артерии. Высок риск разрыва капсулы. В таком случае капсульное вещество может выйти наружу в небольшом количестве. Это может стать причиной смещения ядра хрусталика назад.
Симптоматика и диагностика
В боковой проекции переднее выпячивание будет отображаться как небольшая капля.
При оценке с использованием проходящего света через выпячивание оно будет отображаться как капля масла на поверхности воды. При смещении глазного яблока капля перемещается вместе со зрачком.
Возможно снижение общей остроты зрения и стушевание фигур Пуркинье, расположенных на передней поверхности хрусталика.
При заднем выпячивании также обнаруживается эффект масляной капли. Плохо прослеживаются задние фигуры Пуркинье и наблюдается смещение диска в сторону, противоположную движению зрачка. Может наблюдаться калейдоскопическое смещение частиц глазного дна. Оно особенно заметно при перемещении зеркала во время проведения офтальмоскопии.
Диагностируется подобное нарушение при помощи методов биомикроскопии. Дополнительно применяются рефрактометрия и скиаскопия.
Лечение
Лечения при подобном нарушении не требуется. Если же патология приводит к катаракте (помутнению хрусталика), показано ее удаление.
Обязательно прочитайте статью о функциях зрения.
22.10.2016
Лентиглобус (лентиконус)
Чаще это состояние бывает врожденным. При формировании переднего лентиконуса большое значение имеют патологии отшнуровывания линзы, при этом отмечается низкая устойчивость передней хрусталиковой сумки. Параллельно отмечается неправильное прикрепление, а также частичное отсутствие зонулярных волокон. Основной причиной формирования заднего дефекта хрусталика является разрыв или растяжение непрочной задней сумки. Этому процессу способствует сморщивание стекловидной эмбриональной артерии. Если происходит разрыв капсулы, то вещество самого хрусталика на небольшом протяжении выходит наружу, в стекловидное тело. Ядро хрусталика при этом смещается кзади.
Читайте также: Появилась стреляющая боль в глазах — что делать?
Если рассматривать глаз пациента с передним лентиконусом в боковой проекции, то хрусталик будет иметь ограниченное выпячивание на передней поверхности. В проходящем свете можно выявить диск, который внешне напоминает каплю масла, помещенное в воду. При выполнении скиаскопии в дисковой области определяют признаки миопии, при этом в периферической области может выявляться более слабая миопия или даже гиперметропия. Если пациента попросить сместить глазное яблока, то диск будет перемещаться вместе со зрачком. Общая острота зрения пациента снижена, а фигуры Пуркинье, расположенные на передней поверхности хрусталика стушеваны.
Основной причиной формирования заднего дефекта хрусталика является разрыв или растяжение непрочной задней сумки. При заднем конусе выявляется феномен масляной капли. Во время скиаскопии обнаруживается выраженная миопия в центральной области зрачка, а также ослабление рефракции в периферической части. Задние фигуры Пуркинье практически не прослеживаются, а диск смещается в сторону, противоположную движению зрачка. Также выявляется калейдоспическое смещение частиц глазного дна, если происходит перемещение зеркала при офтальмоскопии. Чаще всего в области выпячивания формируется помутнение, которое может быть различной выраженности. Общая острота зрения пациента снижена.
Диагностика
Диагноз лентиконуса можно установить после обследования пациента, в частности на основании результатов биомикроскопии. Также для диагностики полезно выполнение скиаскопии и рефрактометрии.
Лечение
Лечение при лентиконусе часто не требуется. Если в результате помутнения хрусталика произошла утрата форменного зрения, то при заднем лентиконусе производят удаление катаракты.
Прогноз
Прогноз при лентиконусе относительно благоприятный, при этом степень снижения остроты зрения зависит от динамики изменения в веществе хрусталика.
Грибковые поражения глаз: причины, симптомы, диагностика, лечение
Поражения органа зрения грибковой инфекцией известны более 100 лет. Долгое время эта патология считалась очень редкой, опасные для глаз виды грибков исчислялись единицами, публикации о вызываемых ими болезнях были преимущественно казуистическими.
Однако начиная с 50-х годов сообщения о таких заболеваниях стали более частыми.
Нередко приводится значительное число наблюдений, описываются неизвестные прежде грибковые поражения глаз и вызывающие их новые для офтальмологов представители грибковой флоры, уточняются клиника, диагностика и профилактика, предлагаются более эффективные методы лечения офтальмомикозов.
В настоящее время патогенными для органа зрения считают до 50 видов грибков. Наибольшее значение из них имеют дрожжеподобные, плесневые мицеты, дерматофиты и пр.
У большинства больных офтальмомикозами грибки внедряются в ткани глаза из окружающей среды или заносятся из микотических очагов на коже и слизистых других частей тела, реже поступают из таких и более глубоких источников гематогенным путем. Экзогенное заражение грибками обычно вызывает микозы придатков и переднего отдела глазного яблока. Эндогенный занос чаще вызывает тяжелейшие внутриглазные процессы.
Большое значение в инокуляции грибковой инфекции в ткани век, конъюнктивы и глазного яблока имеют повреждения последних, чаще небольшие ссадины и эрозии, поверхностные инородные тела конъюнктивы и роговой оболочки, особенно производные растительного мира. Например, из 33 наблюдавшихся F. M. Polack и соавт.
(1971) больных кератомикозами только у 4 в анамнезе не было глазных повреждений. Внутрь глаза грибки проникают при прободных ранениях.
Чаще других офтальмомикозами страдают жители сельской местности, работники элеваторов, зернохранилищ, мельниц, хлопкоочистительных заводов, ткацких фабрик, кормоцехов, животноводы и др.
Грибковые болезни легче возникают и хуже протекают, особенно в раннем детстве, при ослаблении организма вследствии общих инфекций, нарушений питания, расстройств обмена. Для таких больных патогенными становятся даже самые безобидные грибки — сапрофиты человека.
В отличие от инфекционных заболеваний глаз бактериального и вирусного генеза при грибковых заболеваниях медикаментозная терапия малоэффективна. Все авторы одной из важных причин роста грибковых заболеваний глаз в последние десятилетия единодушно признают широкое, не всегда рациональное, местное и общее применение антибиотиков и кортикостероидов для лечения самых различных болезней человека.
Обоснованность такого мнения подтверждают клинические наблюдения и экспериментальные исследования. Так, Н. V. Nema в соавт.
(1968) после месячного лечения конъюнктивов обнаружили отсутствовавшую до этого грибковую флору в конъюнктивальном мешке у 41,2% больных, леченных гидрокортизоном, и у 28,7% больных, получавших тетрациклин. Аналогичные данные приводят L. Nollimson и соавт.
(1972) в отношении бетаметазона и неомицина. По И. И. Меркулову, антибиотики нарушают антагонистические отношения между бактериями и грибками в пользу последних, а кортикостероиды снижают защитные способности тканей.
К тому же некоторые грибки, в частности Candida albicans и Aspergillus niger, лучше растут и становятся более патогенными в присутствии кортикостероидов. Росту грибков, особенно Candida albicans, способствуют также витамины группы В.
Отмеченные особенности грибковой инфекции свойственны не только глазным процессам; они проявляются при многих других локализациях микозов. Тем не менее для офтальмологов важно, что орган зрения не представляет исключений из общих закономерностей поражений грибками человека.
Если у обращающегося за глазной помощью больного воспалительное заболевание глаза развилось на фоне микоза других частей тела, болезни предшествовала даже незначительная травма, по условиям жизни и труда больной мог инфицироваться грибковой инфекцией, а попытка лечения антибиотиками, сульфаниламидами, кортикостероидамв была безуспешной, то имеются все основания заподозрить офтальмомикоз. В случаях, когда в клинической картине болезни глаз» имеются характерные для грибкового поражения признаки, указанные выше факторы являются дополнительными данными. Однако для установления точного диагноза глазного микоза требуются выделение культуры гриба, определение его вида, подтверждение, что именно этот возбудитель вызвал болезнь глаза у данного больного, уточнение чувствительности выделенной культуры к антимикотическим средствам. Быстрые и однозначные ответы на поставленные вопросы можно получить не всегда. В широкой практике этиология болезни глаза нередко оценивается как микологическая только на основании анамнестических данных, клинической картины глазного процесса, обнаружения внеглазных очагов микоза и пробного лечения антимикотическими средствами. Естественно, что при таком подходе часть офтальмомикозов, особенно при наслоении их на вирусные и бактериальные болезни глаза, остается нераспознанной. К лабораторным микологическим исследованиям при подозрениях на офтальмомикозы желательно прибегать как можно чаще.
Несмотря на разнообразие возбудителей и проявлений грибковых поражений глаза, их клинике свойственны некоторые общие качества. Так, инкубационный период от времени внедрения грибковой инфекции до появления первых признаков болезни глаза колеблется от 10 ч до 3 нед.
Симптомы, как правило, развиваются замедленно, и процесс часто носит хронический характер без тенденции к спонтанному затиханию. Всегда имеются внешние проявления выраженного в разной степени воспаления: гиперемия, гнойное отделяемое, инфильтрация и изъязвление тканей, замедленная репарация дефектов.
Ряду грибковых инвазий глаза присущи образование узлов типа гранулем в коже век, конъюнктиве, орбите, сосудистом тракте, их нагноение с возникновением свищей, кожных мостиков, наличие в отделяемом крупинок из мицелия гриба, формирование конкрементов в слезных канальцах и железах конъюнктивы, крошковатый характер инфильтратов, их желтоватая либо серовато-желтая окраска и пр. В то же время большинству грибковых инфекций глаза свойственны индивидуальные различия, зависящие от вида грибков, локализации и распространенности поражения, предшествовавшего микозу состояния тканей, общего состояния здоровья, реактивности организма, даже наследственной предрасположенности к грибковым заболеваниям. Первая группа признаков облегчает общую диагностику микоза глаза, вторая помогает заподозрить определенный вид грибка, что важно при выборе методов и средств лечения.
Гистологически в препаратах и срезах пораженных грибками тканей глаза определяются нарушения целости эпителия и перформация его клеток, неспецифические гранулемы из лейкоцитов, лимфоцитов, гистиоцитов, эпителиоидных и других клеток, пскробио.ч и дистрофические изменения вокруг таких гранулем.
С помощью специальных окрасок (методы Гридля, Гомори и др.) в таких препаратах, а также в соскобах с язв конъюнктивы и роговой оболочки часто обнаруживаются мицелий и споры возбудителя.
Некоторые виды грибков, например Candida albicans, вызывают только лейкоцитарную и эозинофильную инфильтрацию оболочек и нагноение внутренних; сред глазного яблока.
Грибковая патология глаза и его вспомогательного аппарата обусловливается не только прямым внедрением возбудителей в их ткани. Нередко развивается как аллергическая реакция на грибковые аллергены, поступающие из отдаленных от глаза микотических очагов.
При упорных, годами не излечивающихся глазных процессах такие очаги обнаруживают под коронками и мостами зубов в полости рта, в межпальцевых складках ног, во влагалище. Иногда причиной аллергии были онихомикозы.
Резко выраженная реакция на трихофитии (кожная проба) и быстрое выздоровление глаз по устранении внеглазных очагов являются вескими доказательствами аллергической природы этой патологии.
[1], [2], [3], [4], [5]